Откуда берется высокий уровень холестерина в крови?
Просто и понятно — о холестерине
Холестерин — это воскообразная, похожая на жир субстанция, которая имеется во всех клетках нашего организма. Холестерин нужен организму, чтобы производить гормоны, витамин D, вещества для переваривания пищи, и еще много для чего.
Поэтому совсем без холестерина не обойтись. Сам организм производит требуемый им холестерин (до 80%), а также мы получаем холестерин с пищей. Холестерин перемещается вместе с кровотоком в виде соединений с белками, эти соединения именуются липопротеинами. Липопротеины бывают двух видов — низкой плотности и высокой плотности.
Плохой и хороший
Что же означает выражение “высокий уровень холестерина в крови”? Липопротеины низкой плотности — это пресловутый “плохой холестерин”. А высокий уровень “плохого” холестерина — это и есть то, чего следует опасаться. Потому что он приводит к образованию холестериновых бляшек на стенках артерий.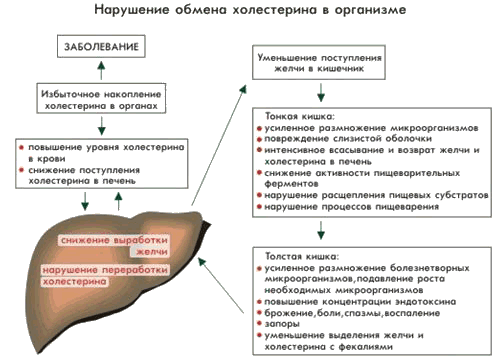
А так как по артериям кровь течет от сердца ко всем органам, понятно, что препятствия на ее пути, плохой кровоток не замедлят создать кучу проблем со здоровьем. Опасность кроется в том, что это состояние никак себя не проявляет, и человек, если не проходит обследования, может и не знать, что у него высокий уровень холестерина (здесь и далее мы говорим, конечно, о высоком уровне именно плохого холестерина).
Наоборот, “хороший” холестерин, то есть липопротеины высокой плотности, не стремится никуда выпадать в осадок и приклеиваться к стенкам сосудов. Поэтому в здоровом организме таких липопротеинов больше. Чем чреват высокий уровень холестерина в крови? Те, у кого он наблюдается, первые кандидаты на получение ишемической болезни сердца. При ИБС нарушается кровоснабжение миокарда сердца, а это и стенокардия, и возможность инфаркта, и прочие реально опасные для жизни состояния. Тут же не обойдется и без атеросклероза. В коронарных артериях сердца образуются бляшки, состоящие из холестерина, жира, кальция и прочих веществ крови.
Стоит запомнить два важные для здоровья закономерности:
- чем выше уровень “ПЛОХОГО” холестерина, тем ВЫШЕ ваши шансы получить проблемы с сердцем
- чем выше уровень “ХОРОШЕГО” холестерина, тем НИЖЕ ваши шансы столкнуться с сердечно-сосудистыми заболеваниями
Как узнать ваш уровень холестерина в крови
Для этого нужно сдать биохимический анализ крови. Уровень холестерина в крови измеряется в миллимолях/литр или в миллиграммах/ децилитр. Норма по общему холестерину — до 5,2 ммоль/л. Уровень липопротеинов низкой плотности (то есть “плохого” холестерина) не должен превышать 4,82 ммоль/л (по других источникам — не должен быть больше 3,5 ммоль/л). А уровень липопротеинов высокой плотности (то есть “хорошего” холестерина) должен составлять не менее 1-1,2 ммоль/л, а вообще, чем он выше — тем лучше.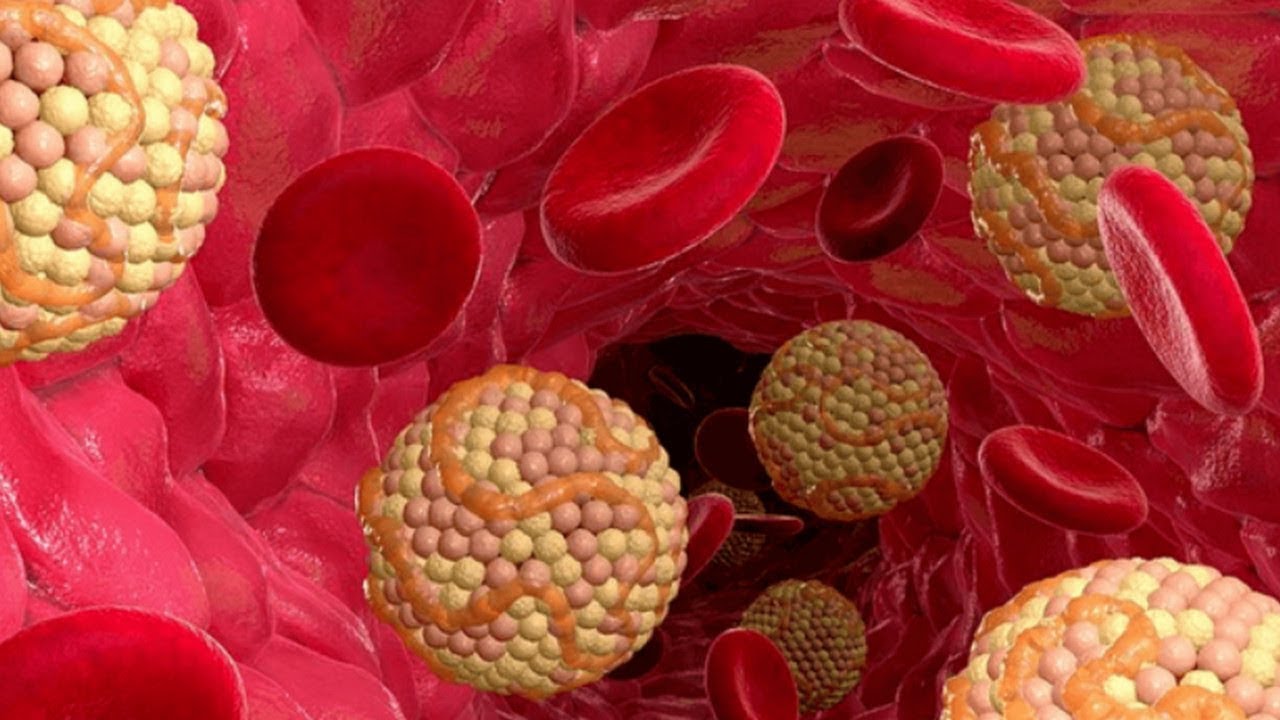
Высокий уровень холестерина в крови: факторы риска
Это жирная пища животного происхождения, пища, содержащая транс-жиры, насыщенные животные жиры, углеводы. В ней мало клетчатки, микроэлементов и витаминов, полиненасыщенных жирных кислот. Если вы много и часто едите жирное мясо, субпродукты, сало, сыр, сливочное масло, копчености, жирный творог, сметану, то, возможно, вам следует подстраховаться и проверить, насколько у вас высокий уровень холестерина в крови. Дополнительные факторы риска — курение, неумеренное потребление алкоголя, недостаточная физическая активность. Если вы часто переедаете, обзавелись лишним весом, имеете проблемы с гормональным фоном — все это повышает уровень опасных липопротеинов низкой плотности в крови.
Когда «хороший» холестерин становится «плохим»?
14 ноября во всём мире отмечается День борьбы против диабета. Диабет относится к числу неинфекционных заболеваний, профилактика которых — важная часть работы любого медицинского учреждения. В рамках всемирной акции мы подготовили для вас ряд публикаций о здоровом образе жизни и предупреждении неинфекционных заболеваний. Сегодня мы расскажем о холестерине и его роли в организме человека.
Диабет относится к числу неинфекционных заболеваний, профилактика которых — важная часть работы любого медицинского учреждения. В рамках всемирной акции мы подготовили для вас ряд публикаций о здоровом образе жизни и предупреждении неинфекционных заболеваний. Сегодня мы расскажем о холестерине и его роли в организме человека.
За движение холестерина в кровеносных сосудах отвечают жиры (липиды). Холестерин является главным компонентом клеточной мембраны. Он формирует оболочки нервных волокон, участвует в выработке гормонов надпочечников и половых гормонов, играет важную роль в работе мозга и в выработке витамина D. Без участия холестерина невозможна нормальная работа иммунитета.
Чем отличаются «плохой холестерин» и «хороший холестерин»?«Плохой холестерин» — это липопротеины низкой плотности (ЛПНП). Именно они формируют атеросклеротические бляшки, из-за которых происходит сужение просвета сосудов. В результате нарушается кровоснабжение органов.
«Хороший холестерин» — это липопротеины высокой плотности (ЛПВП). Удаляют холестерин из сосудистой стенки и тем самым «чистят» артерии. Высокая концентрация ЛПВП снижает риск развития атеросклероза и сердечно-сосудистых заболеваний.
Делаем вывод, что холестерин нужен каждому человеку, но в определенной концентрации.
Как же держать уровень холестерина в норме?После того, как Вы узнали, что уровень холестерина в Вашем организме отклонился от нормы, нужно выяснить причину повышения либо понижения. Для этого необходимо обратиться на приём к врачу, который спланирует для Вас нормализацию уровня холестерина методом терапии, а также даст рекомендации по питанию и образу жизни.
Важно знать, что повышения уровня холестерина и понижение требует разного подхода. Например, при пониженном холестерине необходимо есть больше мяса и рыбы, принимать препараты, стимулирующие работу печени. При повышенном холестерине, наоборот необходимо соблюдать диету, значительно сократив прием липидной пищи.
При повышенном холестерине, наоборот необходимо соблюдать диету, значительно сократив прием липидной пищи.
Определить, в норме ли Ваш холестерин, несложно. Достаточно сравнить нормальные показатели с результатами анализа Вашей крови. Будьте здоровы!
9 привычек для здорового уровня холестерина.
Известно, что холестерин низкой плотности (ЛНП) или «плохой холестерин» должен быть низким, а холестерин высокой плотности (ЛВП) или «хороший холестерин» должен быть высоким. Но для многих из нас сохранение этих показателей на хорошо сбалансированном уровне является настоящим вызовом. Причины могут быть разными: генетика, питание, неактивный образ жизни или лишний вес.Прежде чем обратиться к врачу, чтобы получить лекарства, «которые все исправят», следует помнить, что специалисты здравоохранения рекомендуют людям со слегка повышенным уровнем холестерина – до 5,3 ммоль/л – начать с изменения своего образа жизни – начать полезно питаться, больше двигаться, снизить лишний вес, бросить курить, и тогда через 3-6 месяцев проверить, улучшился ли уровень холестерина.
9 ПРИВЫЧЕК, которые могут значительно улучшить ваши показатели холестерина
1. ПИТАЙТЕСЬ ПОЛЕЗНО
Изменив свое меню, вы сможете добиться нормализации уровня холестерина на 10–15%. Однако голодание нежелательно, поскольку тогда печень начинает синтезировать еще больше холестерина. Соблюдая диету с нулевым содержанием холестерина, употребляя в пищу только листовой салат, овощи и фрукты, человек не получает все необходимые питательные вещества, что приводит к негативному воздействию на иммунную систему. Выберйте продукты, которые помогают снизить уровень холестерина и защищают ваше сердце — Топ 10 продуктов
2. ОГРАНИЧЬТЕ КОЛИЧЕСТВО ПРОДУКТОВ, СОДЕРЖАЩИХ ХОЛЕСТЕРИН
Больше всего холестерина содержится в красном мясе и жирных молочных продуктах, морепродуктах, яичных желтках. Выбирайте постное мясо, рыбу, обезжиренные молочные продукты, оливковое масло. Ограничьте количество яиц в рационе; помните, что 1 яичный желток содержит дневную норму холестерина.
3.
 ИЗБЕГАЙТЕ ТРАНСЖИРОВ
ИЗБЕГАЙТЕ ТРАНСЖИРОВОни повышают уровень «плохого холестерина» и снижают «хороший холестерин». Трансжиры содержатся в маргарине, полуфабрикатах, продаваемом в магазине печенье, булочках, тортах, сухих бульонах, готовых салатных заправках, колбасах, чипсах, замороженном картофеле фри. Перед покупкой продукта ознакомьтесь с его составом и избегайте тех продуктов, которые содержат частично гидрогенизированные растительные масла.
4. ИСПОЛЬЗУЙТЕ ЖИРНЫЕ КИСЛОТЫ ОМЕГА-3
Омега-3 помогают повысить уровень «хорошего холестерина», уменьшить уровень триглицеридов и снизить артериальное давление. Используйте рыбий жир, ешьте рыбу – лосось, сардины, скумбрию, сельдь. Омега-3 также содержится в грецких орехах и миндале.
5. ЕШЬТЕ БОЛЬШЕ КЛЕТЧАТКИ
Ешьте больше овощи, фрукты, фасоль, чечевицу, гречку, коричневый рис, ржаной хлеб. Начните день с цельнозерновой овсяной каши! Содержащиеся в ней бета-глюканы оптимизируют циркуляцию холестерина в организме и улучшают его показатели в крови.
6. БУДЬТЕ БОЛЕЕ АКТИВНЫ
Регулярные физические нагрузки могут помочь повысить уровень «хорошего холестерина». Ходите пешком, ездите на велосипеде, плавайте. В день необходимо двигаться от 30 до 60 минут. Вы можете разделить это время на несколько раз, каждый из которых должен составлять как минимум 10 минут.
7. УПОТРЕБЛЯЙТЕ АЛКОГОЛЬ УМЕРЕННО
Употребляйте алкоголь умеренно или не употребляйте совсем. Умеренная доза означает 1 стакан в день для женщин, 2 стакана – для мужчин.
8. УМЕНЬШИТЕ ИЗБЫТОЧНЫЙ ВЕС
Избыточный вес способствует высокому уровню холестерина. Потеря 2–5 кг может помочь снизить уровень холестерина.
9. НЕ КУРИТЕ
Если вы курите, то бросьте. Прекращение курения может улучшить уровень «хорошего холестерина». Курение с большей вероятностью увеличивает риск сердечно-сосудистых заболеваний, так как оно повреждает сосуды.
Если в результате изменения образа жизни уровень холестерина не снизится в достаточной степени, тогда вам помогут медикаменты для снижения холестерина. Проконсультируйтесь с вашим врачом о том, как лучше снизить уровень холестерина.
Проконсультируйтесь с вашим врачом о том, как лучше снизить уровень холестерина.
Фото: Shutterstock
Липидный профиль, базовый. Узнать стоимость в лаборатории KDL.
Липидный профиль – комплекс тестов, который включает в себя анализ на общий холестерин, ЛПВП (липопротеины высокой плотности), ЛПНП (липопротеины низкой плотности), ЛПОНП (липопротеины очень низкой плотности) и триглицериды. Знать свой липидный профиль необходимо каждому, кто заботится о здоровье своей сердечно-сосудистой системы и хочет снизить риск развития атеросклероза и заболеваний сердца, а также тем, кто проходит лечение. Контроль липидного профиля важен и при смене образа жизни, питания, физической нагрузки, при приеме лекарственных средств.
Показатели липидного профиля:
Общий холестерин – общий уровень холестерина в крови. Это вещество входит в состав мембран клеток и необходимо для функционирования всех систем организма, однако его избыток связывают с развитием атеросклероза и сердечно-сосудистых патологий.
ЛПВП – липопротеины высокой плотности. Их еще называют «хорошим холестерином». Высокий уровень ЛПВП снижает риск развития атеросклероза и сердечно-сосудистых заболеваний. ЛПВП помогают выводить часть холестерина из крови, возвращая его в печень. Следует стремиться к тому, чтобы уровень ЛПВП был как можно выше. Особенно это важно для пациентов, страдающих сердечно-сосудистыми заболеваниями.
ЛПНП и ЛПОНП – липопротеины низкой и очень низкой плотности. Именно этот тип холестерина считается «вредным» из-за доказанной связи между высоким содержанием ЛПНП и развитием сердечно-сосудистых заболеваний. Главная цель при лечении в случае нарушений липидного обмена состоит именно в снижении уровня ЛПНП и ЛПОНП.
Триглицериды — частицы жира, уровень содержания которых в крови повышается при таких состояниях, как неконтролируемый диабет и ожирение. Злоупотребление алкоголем и прием некоторых лекарственных препаратов также способны повысить уровень триглицеридов. Высокие уровни триглицеридов означают более высокий риск развития сердечно-сосудистых заболеваний.
В каких случаях обычно назначают исследование?
- При профилактическом обследовании здоровых людей
- При повышении уровня общего холестерина.
- При наличии у ближайших родственников следующих состояний: сахарный диабет, инсульт, инфаркт миокарда, артериальная гипертензия.
- При наличии других факторов риска развития атеросклероза и сердечно-сосудистых заболеваний (возраст более 45 лет для мужчин и 55 лет для женщин, курение, избыточный вес, нарушения углеводного обмена, повышенное артериальное давление).
- При контроле эффективности гиполипидемической диеты и/или медикаментозного лечения статинами.
Что именно определяется в процессе анализа?
Проводится измерение концентрации различных показателей липидного профиля (общий холестерин, ЛПНП, ЛПОНП, ЛПВП, триглицериды) колориметрическим фотометрическим методом.
Что означают результаты теста?
При выдаче результата анализа на бланке будет указано полученное значение, а также границы, к которым надо стремиться. Врачи при ведении пациентов с рисками сердечно- сосудистых осложнений в первую очередь руководствуются не референсными значениями, а порогом принятия решений — целевыми значениями показателей липидного профиля, которые рассчитаны в соответствии с популяционными и клиническими критериями, подкреплены многочисленными статистическими данными и утверждены ВОЗ.
Врачи при ведении пациентов с рисками сердечно- сосудистых осложнений в первую очередь руководствуются не референсными значениями, а порогом принятия решений — целевыми значениями показателей липидного профиля, которые рассчитаны в соответствии с популяционными и клиническими критериями, подкреплены многочисленными статистическими данными и утверждены ВОЗ.
Для общего холестерина оптимальное значение должно быть ниже 5,2 ммоль/л. Это усредненная верхняя граница, к которой надо стремиться. Значения в диапазоне 5,2–6,1 ммоль/л считаются пограничными. При значениях выше 6,1 ммоль/л можно говорить о серьезных рисках развития атеросклероза.
Для ЛПНП оптимальное значение составляет не более 2,6 ммоль/л. Пограничными считаются значения от 2,6 до 3,3 ммоль/л. Выше 3,3 ммоль/л — риск развития атеросклероза.
Значение уровня ЛПВП в норме должно быть не менее 1,03 ммоль/л для пациентов с низким риском развития атеросклероза. Для пациентов группы риска, а также для пациентов, уже страдающих атеросклерозом, целевой показатель выше — более 1,55 ммоль/л.
Для триглицеридов нормой считается значение до 1,7 ммоль/л. От 1,7 до 2,2 ммоль/л — пограничное значение, выше 2,2 ммоль/л — опасно повышенное, связанное с риском развития атеросклероза. Однако следует помнить, что само по себе повышение триглицеридов может и не быть признаком атеросклероза или нарушения липидного обмена. Так, это может быть связано с тем, что пациент неправильно подготовился к сдаче анализа (не выдержал 10–12-часового голодного перерыва) или иными патологическими процессами.
Сроки выполнения теста.
Результат можно получить через 1-2 дня после сдачи анализа.
Как подготовиться к анализу?
Для того, чтобы сдать анализ на липидный профиль, рекомендуется воздерживаться от еды в течение 10–12 часов непосредственно перед взятием крови. Также перед сдачей анализа врачи рекомендуют:
- в течение трех недель соблюдать свой обычный режим и рацион питания
- за 3 дня до сдачи анализа воздержаться от употребления алкоголя
- непосредственно перед сдачей анализа воздержаться от курения
- осуществлять физические нагрузки в обычном режиме
- сообщить врачу о приеме лекарственных препаратов, т.
 к. некоторые препараты могут иметь влияние на липидный профиль.
к. некоторые препараты могут иметь влияние на липидный профиль.
Как правильно сдавать анализ на холестерин?
Как подготовиться к сдаче анализа на холестерин, и как происходит его расшифровка?
Рассказываем, как подготовиться к анализу крови на холестерин, какие бывают виды этого анализа, и что показывает его расшифровка.
Контроль над уровнем холестерина — важное условие для сохранения здоровья, особенно в пожилом возрасте. При повышенных показателях значительно увеличивается риск образования атеросклеротических бляшек, которые могут привести к инсульту и инфаркту. Чтобы узнать свой уровень холестерина, необходимо сдать анализ крови.
Зачем делать анализ крови?
Липидограмма позволяет не только выявить наличие избытка холестерина в крови, но и подсчитать баланс между плохим и хорошим веществом. Холестерин относится к жирным спиртам и в организме необходим для упругости клеток. Если его количество становится выше нормы, возникает риск осложнений. Особенно опасно, когда нарушается баланс между липопротеидами высокой и низкой плотности.
Если его количество становится выше нормы, возникает риск осложнений. Особенно опасно, когда нарушается баланс между липопротеидами высокой и низкой плотности.
Внимание! Общая норма содержания холестерина в биохимическом анализе крови не должна превышать 5 ммоль/литр. У детей показатель еще ниже —4,5 ммоль/литр
Как подготовиться?
Есть правила, при соблюдении которых получится достоверный анализ крови, который точно покажет уровень липопротеидов в крови:
- Анализ необходимо сдавать натощак. Для этого лучше не есть в течение 12–16 часов. Чаще всего биохимию крови берут с утра, чтобы пациент успел пройти процедуру до завтрака.
- В течение двух суток до анализа не рекомендуется употреблять жирную пищу.
- За сутки надо прекратить прием алкоголя.
- За 2 часа не курить.
- За сутки до сдачи крови необходимо исключить из рациона все соки и любые фруктовые напитки.
 Лучше пить только негазированную воду.
Лучше пить только негазированную воду. - Следует прекратить прием любых лекарственных средств, а если они необходимы, предупредить врача.
- Надо обязательно отдохнуть после любой физической нагрузки не меньше 15 минут.
Внимание! Если специалистам нужны не точные показатели, а средние, то можно специально не подготавливаться к процедуре сдачи анализа. В таком случае получаются средние показатели холестерина.
Сдача крови на анализ
Для начала пациента направляют на общий анализ крови. Если в нем обнаруживают показатели выше 5,2 ммоль/литр, назначают отдельный биохимический анализ с выявлением точного количества липидов разной плотности (липидограмма).
Отработанные липиды содержатся в венозной крови, а потому именно ее берут для исследования. Еще одна причина, по которой берут кровь из вены — количество. Для липидограммы крови необходимо чуть больше биоматериала, чем получают врачи при заборе из мягких тканей пальца.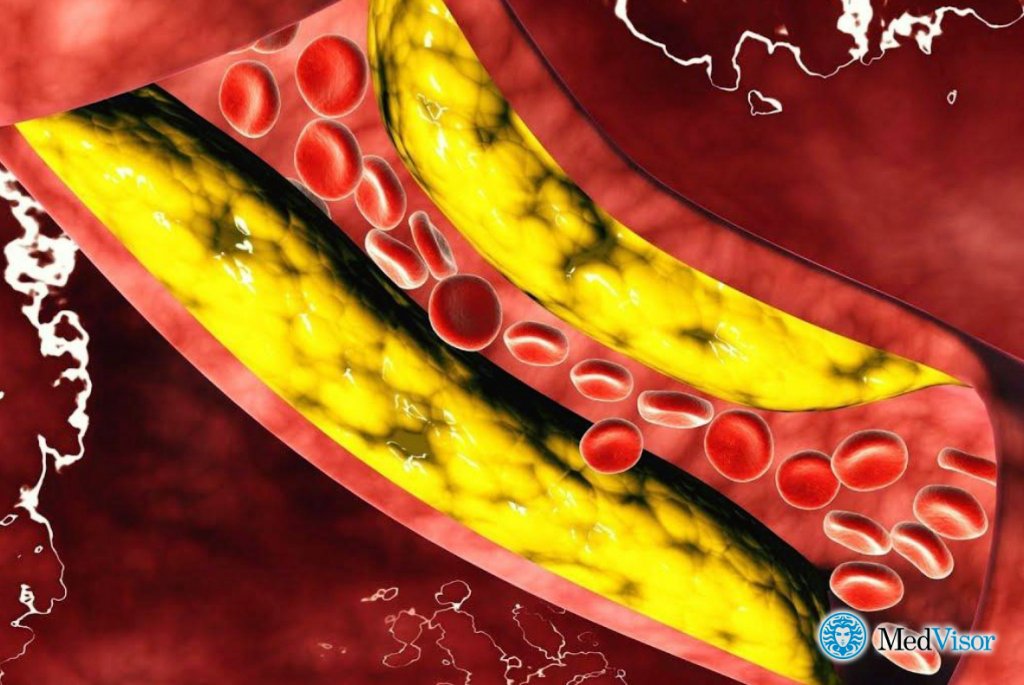
При исследовании биоматериала на уровень холестерина используют несколько различных методов:
- Гравиметрия. При этом способе происходит измерение массы исследуемого компонента.
- Нефелометрия. Используется световой поток, который рассеивается в непрозрачной среде.
- Хроматография. Помогает изучить движение мелких частиц в подвижной и неподвижной среде.
- Титрометрия. Химический метод, основанный на вычислении прореагировавшего реагента с определенным веществом.
- Полярография. Исследование проводится на количество общего и свободного холестерина в присутствии ферментов.
- Исследование с использованием ультрафиолета (флуориметрия).
- Цветные реакции.
Какой конкретно метод исследования применяется, зависит еще и от квалификации лаборанта.
Расшифровка результатов
После получения анализа необходимо обратить внимание на 2 важных показателя:
- Альфа-холестерин ЛПВП. Это «хороший» холестерин, который нужен организму. Он попадает в печень и не откладывается на стенках сосудов. Его норма может составлять 1 ммоль/литр и больше.
- ЛПНП. Вредный холестерин, содержание которого не должно превышать 3 ммоль/литр. В противном случае он скапливается на стенках сосудов и образует атеросклеротические бляшки, способные вызвать болезни сердца и головного мозга.
- Anitschkow N. and Chalatow S. (1983). Classics in arteriosclerosis research: On experimental cholesterin steatosis and its significance in the origin of some pathological processes by N. Anitschkow and S. Chalatow, translated by Mary Z. Pelias, 1913. Arteriosclerosis, Thrombosis, and Vascular Biology. 3, 178-182;
- Климов А.Н. Причины и условия развития атеросклероза. Превентивная кардиология. М.: «Медицина», 1977. — 260–321 с.;
- Cox R.A. and Garcia-Palmieri M.R. Cholesterol, triglycerides, and associated lipoproteins. Clinical methods: the history, physical, and laboratory examinations (3rd Edition). Boston: Butter-worths, 1990. — 153–160 p.;
- Grundy S.M. (1978). Cholesterol metabolism in man. West. J. Med. 128, 13–25;
- Википедия: «Липопротеины»;
- Wójcicka G., Jamroz-Wisniewska A., Horoszewicz K., Beltowski J. (2007). Liver X receptors (LXRs). Part I: Structure, function, regulation of activity, and role in lipid metabolism. Postepy Hig. Med. Dosw. 61, 736–759;
- Calkin A. and Tontonoz P. (2010). Liver X Receptor signaling pathways and atherosclerosis. Arterioscler. Thromb. Vasc. Biol. 30, 1513–1518;
- S. Acton, A. Rigotti, K. T. Landschulz, S. Xu, H. H. Hobbs, M. Krieger. (1996). Identification of Scavenger Receptor SR-BI as a High Density Lipoprotein Receptor. Science. 271, 518-520;
- Vrins C.L.J. (2010). From blood to gut: Direct secretion of cholesterol via transintestinal cholesterol efflux. World J. Gastroenterol. 16, 5953–5957;
- Van der Velde A.E. (2010). Reverse cholesterol transport: From classical view to new insights. World J. Gastroenterol. 16, 5908–5915;
- Wilfried Le Goff, Maryse Guerin, M.John Chapman. (2004). Pharmacological modulation of cholesteryl ester transfer protein, a new therapeutic target in atherogenic dyslipidemia. Pharmacology & Therapeutics. 101, 17-38;
- Липидный фундамент жизни;
- Наночастицами — по «плохому» холестерину!.
- Хиломикроны — очень крупные частицы, которые в основном несут триглицериды (жирные кислоты из пищи). Они вырабатываются пищеварительной системой, поэтому на них влияет то, что вы едите.
- Липопротеины очень низкой плотности (ЛПОНП) частицы также переносят триглицериды в ткани. Но их вырабатывает печень.По мере того как клетки организма извлекают жирные кислоты из ЛПОНП, частицы превращаются в липопротеины промежуточной плотности, а при дальнейшей экстракции — в частицы ЛПНП.
- Липопротеин промежуточной плотности (IDL) частицы образуются, когда ЛПОНП отдают свои жирные кислоты. Некоторые быстро удаляются печенью, а некоторые превращаются в липопротеины низкой плотности.
- Липопротеины низкой плотности (ЛПНП) частицы даже богаче чистым холестерином, поскольку большая часть триглицеридов, которые они несут, исчезли.ЛПНП известен как «плохой» холестерин, потому что он доставляет холестерин в ткани и тесно связан с образованием бляшек, закупоривающих артерии.
- Липопротеины высокой плотности (ЛПВП) частицы называют «хорошим» холестерином, потому что некоторые из них удаляют холестерин из кровообращения и стенок артерий и возвращают его в печень для выведения.
- Семейный анамнез ранних сердечно-сосудистых заболеваний (менее 55 лет для мужчин и менее 65 лет для женщин)
- Семейный анамнез общего холестерина 240 мг / дл или выше
- Ожирение или другие метаболические факторы риска
- Не поощряйте курение сигарет.
- Поощряйте регулярные аэробные упражнения.
- Выявление и лечение повышенного артериального давления.
- Помогите своему ребенку поддерживать здоровый вес.
- Диагностика и лечение диабета.
- Поддерживайте здоровое питание.
- Ишемическая болезнь сердца (бляшки в артериях сердца или ведущих к нему)
- Стенокардия (боль в груди из-за снижения притока крови к сердечной мышце)
- Заболевание сонной артерии (бляшка в артериях шеи, снабжающих кровью головной мозг)
- Заболевание периферических артерий, или ЗПА (налет в артериях конечностей, особенно ног)
- Хроническая болезнь почек
- липопротеинов низкой плотности (ЛПНП) или «плохой» холестерин
- липопротеинов высокой плотности (ЛПВП) или «хороший» холестерин
- Липопротеины низкой плотности (ЛПНП): Холестерин, перемещающийся таким образом, является нездоровым или «плохим» холестерином.
- Липопротеины высокой плотности (ЛПВП): Холестерин, присутствующий в ЛПВП, известен как «хороший» холестерин.
- , вносящие вклад в структуру клеточных стенок
- , составляющие пищеварительные желчные кислоты в кишечнике
- , позволяющие организму вырабатывать витамин D
- , позволяющие организму вырабатывать определенные гормоны
- Холестерин: Он присутствует в продуктах животного происхождения, мясе и сыре.
- Насыщенные жиры: Встречается в некоторых мясных, молочных продуктах, шоколаде, выпечке, во фритюре и пищевых продуктах, подвергшихся обработке.
- Трансжиры: Это происходит в некоторых жареных и обработанных пищевых продуктах.
- диабет
- заболевание печени или почек
- синдром поликистозных яичников
- беременность и другие состояния, повышающие уровень женских гормонов
- недостаточная активность щитовидной железы
- препараты, которые повышают уровень холестерина ЛПНП и снижают холестерин ЛПВП, таких как прогестины, анаболические стероиды и кортикостероиды
- овес
- ячмень и цельнозерновые
- бобы
- баклажаны и окра
- орехи
- растительное масло (канола, подсолнечник)
- фрукты (в основном яблоки, виноград, клубника и цитрусовые)
- продукты на основе сои и сои
- жирная рыба (особенно лосось, тунец и сардины)
- продукты, богатые клетчаткой
- красное мясо
- жирные молочные продукты
- маргарин
- гидрогенизированные масла
- выпечка
- Показание от 200 до 239 мг / дл является погранично высоким.
- Показание 240 мг / дл и выше считается высоким.
- 100–129 мг / дл приемлемо для людей без проблем со здоровьем, но может вызывать беспокойство у людей с сердечными заболеваниями или факторами риска сердечных заболеваний.
- 130—159 мг / дл — гранично высокий уровень.
- 160–189 мг / дл является высоким.
- 190 мг / дл или выше считается очень высоким.
- Значение менее 40 мг / дл может быть основным фактором риска сердечных заболеваний.
- Показание от 41 мг / дл до 59 мг / дл является погранично низким.
- придерживайтесь здоровой диеты
- регулярно занимайтесь спортом
- избегайте курения
- достижения и поддержания здорового веса
- семейный анамнез и этническая принадлежность
- определенные состояния здоровья, повышают риск высокого уровня холестерина, такого как хроническое заболевание почек или хронические воспалительные состояния.
- аторвастатин (торговая марка Lipitor)
- флувастатин (Lescol)
- ловастатин (Mevacor, Altoprev)
- правастатин (Pravachol)
- розувастатин кальция (симвастатин)
- (Zocor)
- селективные ингибиторы абсорбции холестерина
- смолы
- фибраты
- ниацин
- переход на другое лекарство
- увеличение усилий по снижению холестерина путем изменения образа жизни
- ЛПВП (хороший), ЛПНП (плохой) холестерин и триглицериды. Веб-сайт Американской кардиологической ассоциации. heart.org/HEARTORG/Conditions/Cholesterol/HDLLDLTriglycerides/HDL-Good-LDL-Bad-Cholesterol-and-Triglycerides_UCM_305561_Article.jsp. Обновлено в апреле 2017 г. По состоянию на 8 ноября 2017 г.
- Распространенные заблуждения о холестерине.Веб-сайт Американской кардиологической ассоциации. heart.org/HEARTORG/Conditions/Cholesterol/AboutCholesterol/Common-Misconceptions-about-Cholesterol_UCM_305638_Article.jsp. Обновлено в апреле 2017 г. По состоянию на 2 ноября 2017 г.
- Почему вам больше не следует беспокоиться о холестерине в пище. Сайт клиники Кливленда. health.clevelandclinic.org/2015/02/why-you-should-no-longer-worry-about-cholesterol-in-food/. Опубликовано 19 февраля 2015 г. По состоянию на 2 ноября 2017 г.
- Министерство здравоохранения и социальных служб США и Министерство сельского хозяйства США.Диетические рекомендации для американцев на 2015-2020 годы. Издание восьмое. health.gov/dietaryguidelines/2015/guidelines/. Опубликовано в декабре 2015 г. По состоянию на 2 ноября 2017 г.
- Bitzur R, Cohen H, Kamari Y, Harats D. Непереносимость статинов: механизмы и управление. Уход за диабетом . 2013; 36 (приложение 2): S325-S330. DOI: 10.2337 / DCS13-2038.
- Липопротеины низкой плотности (ЛПНП) переносят холестерин в ткани. Это «плохой» холестерин, поскольку высокие уровни ЛПНП связаны с повышенным риском сердечных заболеваний.
- Липопротеины высокой плотности (ЛПВП) переносят избыток холестерина обратно в печень, которая обрабатывает и выводит холестерин. ЛПВП — это «хороший» холестерин; Чем больше у вас ЛПВП, тем ниже риск развития сердечных заболеваний.
- ЛПВП и ЛПНП находятся только в крови, а не в пище.
- Общий холестерин должен оставаться ниже 200 мг / дл, если только уровень ЛПВП не высок.
- ЛПНП должен быть ниже 130 мг / дл.
- ЛПВП должен быть 35 мг / дл или выше.
- Людям в возрасте до 30 лет следует стремиться к еще более низкому уровню общего холестерина — 180 мг / дл.
- Ешьте меньше жиров, особенно насыщенных.
- Ограничьте потребление жирного мяса, жирных молочных продуктов и полуфабрикатов, содержащих гидрогенизированное растительное масло.
- Используйте оливковое масло, но в умеренных количествах, если следите за своим весом.
- Наполните свою тарелку фруктами, овощами, цельнозерновыми, рыбой и бобовыми.
Врач после получения результатов оценивает соотношение этих показателей и на этом основании назначает лечение.
Внимание! Особенно важно следить за холестерином тем, кто в зрелом возрасте ведет малоподвижный образ жизни.
Отказ от ответсвенности
Обращаем ваше внимание, что вся информация, размещённая на сайте Prowellness предоставлена исключительно в ознакомительных целях и не является персональной программой, прямой рекомендацией к действию или врачебными советами. Не используйте данные материалы для диагностики, лечения или проведения любых медицинских манипуляций. Перед применением любой методики или употреблением любого продукта проконсультируйтесь с врачом. Данный сайт не является специализированным медицинским порталом и не заменяет профессиональной консультации специалиста. Владелец Сайта не несет никакой ответственности ни перед какой стороной, понесший косвенный или прямой ущерб в результате неправильного использования материалов, размещенных на данном ресурсе.
Плохой и хороший холестерин. Что нужно знать о таком важном соединении | Здоровая жизнь | Здоровье
Самое известное медицинское словечко — «холестерин». Но чем больше мы о нём слышим, тем меньше знаем про него. Информационный шум окончательно запутал нас в этом вопросе. Как же нам быть?
Плохой или хороший?
Слово это стало просто демоническим, но с другой стороны, продвинутые люди хорошо усвоили, что есть два холестерина: плохой и хороший. Где же истина и чем эти вещества отличаются? На самом деле, холестерин — един. А плохим или хорошим его делает «свита». В нашей крови холестерин просто так в чистом виде не плавает. Он всегда находится соединении с жирами, белками и другими веществами — такие комплексы называются липопротеинами. И от состава этих веществ холестерин и бывает то плохим, то хорошим. Например, в составе липопротеинов низкой плотности (ЛНП или ЛПНП) он плохой. Из таких комплексов холестерин и оседает на стенки сосудов, образуя так называемые холестериновые бляшки. Похожим образом ведут себя и триглицериды (жиры), которые по большей части входят в состав липопротеинов. А вот хороший холестерин содержится в липопротеинах высокой плотности (ЛВП). В таком виде он переносится из самих бляшек и из других органов на переработку в печень. То есть, ЛВП даже обладают профилактическим и чуть-чуть лечебным действием.
Свой или чужой?
Другой важнейший вопрос, откуда холестерин берется, из пищи? На самом деле, большую часть холестерина синтезирует наша печень, и гораздо меньшая часть из пищеварительного тракта — примерно 20-25%. И очень важно, что даже этот холестерин, всасывающийся из кишечника, не весь из еды. Часть его происходит из желчи, которую, в свою очередь производит печень, и выделяет в пищеварительный тракт. С помощью диеты можно сократить поступление холестерина и снизить его уровень на 10-15%. Это не очень много, поэтому, в первую очередь используют лекарства, которые подавляют синтез холестерина в печени, в том месте, где его образуется большинство. Такой подход к снижению холестерина более эффективный.
Когда снижать и до каких пор?
Если говорить обобщенно, то взрослым хорошо иметь общий холестерин не выше 5,18 ммоль/л, а детям не выше 4,4 ммоль/л. Считается, что именно такой уровень не способствует развитию сердечнососудистых заболеваний и их осложнений. Но на деле в этом вопросе много тонкостей.
Объясняет Юрий Васюк, кардиолог, доктор медицинских наук, профессор, заведующий кафедрой клинической функциональной диагностики и Ученый секретарь Московского государственного медико-стоматологического университета им. А.И. Евдокимова:
— В первую очередь при назначении лекарств, снижающих холестерин в крови, нужно ориентироваться на уровень так называемых липопротеидов низкой плотности (ЛНП). Это одна из наиболее вредных фракций, больше других способствующая развитию атеросклероза. Её называют «плохим холестерином». При каком холестерине в крови надо уже начинать лечение? Современный взгляд на это таков: единой нормы содержания его в крови для всех нет. Она зависит от риска развития инфарктов, инсультов и других заболеваний, связанных с атеросклерозом. Чем выше риск их возникновения, тем ниже должен быть уровень холестерина, тем больше его нужно снижать (см. таблицу). Существуют специальные методики для расчета риска. Например, если у человека есть много факторов риска сердечнососудистых осложнений (гипертония, ожирение, курение, сахарный диабет и т.д.) или уже появились проявления этой болезни (поражение сердца, сосудов головного мозга, почек, глаз и т.д.), то препараты для его снижения нужно назначать при более низких концентрациях холестерина в крови, или даже при нормальной его величине. Во многих очень крупных исследованиях было показано, что это реально снижает число сердечнососудистых осложнений и смертность от них. И нам хорошо понятно, почему это происходит. Прежде всего потому, что препараты из группы статинов — это главные лекарственные средства, используемые для снижения холестерина, — обладают ещё и так называемыми плейотропными эффектами: они не только тормозят синтез холестерина в печени, но ещё и подавляют иммунное воспаление внутренней стенки сосудов. Тем самым они существенно снижают риск повреждения самих сосудов и образования в них холестериновых бляшек и тромбов. Последние приводят к инфарктам, инсультам и прочим осложнениям атеросклероза. Кроме статинов ещё применяют препараты из группы фибратов, действующие преимущественно на триглицериды, а также препараты, подавляющие всасывание холестерина в кишечнике, поступающего в организм вместе с жирной пищей. А в последнее время появились так называемые моноклональные антитела. Они обладают самым мощным действием и их применяют обычно в тех случаях, когда статины, фибраты и другие препараты недостаточно снижают холестерин. Особенно часто так бывает при наследственных гиперхолестеринемиях — нарушениях обмена веществ, приводящих к его значительному повышению.Оптимальный уровень холестерина у людей с разными рисками развития атеросклероза и его осложнений (ммоль/л)
Вид холестерина | У людей с низким риском | У людей с умеренным риском | У людей с высоким риском | У людей с очень высоким риском | |
|---|---|---|---|---|---|
Общий холестерин | ≤ 5,5 | ≤ 5,0 | ≤ 4,5 | ≤ 4,0 | |
ЛНП (вредный) | ≤ 3,5 | ≤ 3,0 | ≤ 2,5 | ≤ 1,8 | |
ЛВП (хороший) | Муж. | > 1,0 | > 1,0 | > 1,0 | > 1,0 |
Жен. | > 1,2 | > 1,2 | > 1,2 | > 1,2 | |
Триглицериды | ≤ 1,7 | < 1,7 | < 1,7 | < 1,7 | |
Примечание: Составлено по российским рекомендациям по «Диагностике и коррекции нарушений липидного обмена с целью профилактики и лечения атеросклероза». Разработаны комитетом экспертов Российского кардиологического общества (РКО), Национального общества по изучению атеросклероза (НОА) и Российского общества кардиосоматической реабилитации и вторичной профилактики (РосОКР).
Смотрите также:
Хороший, плохой, злой холестерин
Статья на конкурс «био/мол/текст»: Вряд ли сейчас найдется человек, который не слышал, что высокий холестерин — это плохо. Однако столь же мала вероятность встретить человека, который знает, ПОЧЕМУ высокий холестерин — это плохо. И чем определяется высокий холестерин. И что такое высокий холестерин. И что такое холестерин вообще, зачем он нужен и откуда берется.
Эта статья представлена на конкурс научно-популярных работ «био/мол/текст»-2012 в номинации «Лучший обзор».
Спонсор конкурса — дальновидная компания Thermo Fisher Scientific.
Итак, история вопроса такова. Давным-давно, в одна тысяча девятьсот тринадцатом году, петербуржский физиолог Аничков Николай Александрович показал: не что иное, как холестерин, вызывает атеросклероз у экспериментальных кроликов, содержащихся на пище животного происхождения [1]. Вообще же, холестерин необходим для нормального функционирования животных клеток и является основной составляющей клеточных мембран , а также служит субстратом для синтеза стероидных гормонов и желчных кислот.
Главный липидный компонент пищевого жира и жировых отложений — это триглицериды, которые представляют собой эфиры глицерина и жирных кислот. Холестерин и триглицериды, будучи неполярными липидными веществами, транспортируются в плазме крови в составе липопротеиновых частиц. Частицы эти подразделяют по размеру, плотности, относительному содержанию холестерина, триглицеридов и белков на пять больших классов: хиломикроны, липопротеины очень низкой плотности (ЛПОНП), липопротеины промежуточной плотности (ЛППП), липопротеины низкой плотности (ЛПНП) и липопротеины высокой плотности (ЛПВП) [2]. Традиционно ЛПНП считается «плохим» холестерином, а ЛПВП — «хорошим» (рис. 1).
Рисунок 1. «Плохой» и «хороший» холестерины. Участие различных липопротеиновых частиц в транспорте липидов и холестерина.
Схематично структура липопротеина включает неполярное ядро, состоящее по большей части из холестерина и триглицеридов, и оболочку из фосфолипидов и апопротеинов (рис. 2). Ядро — функциональный груз, который доставляется до места назначения. Оболочка же участвует в распознавании клеточными рецепторами липопротеиновых частиц, а также в обмене липидными частями между различными липопротеинами [3].
Рисунок 2. Схематическое строение липопротеиновой частицы
Баланс уровня холестерина в организме достигается следующими процессами: внутриклеточный синтез, захват из плазмы (главным образом из ЛПНП), выход из клетки в плазму (главным образом в составе ЛПВП). Предшественник синтеза стероидов — ацетил коэнзим А (CoA). Процесс синтеза включает, по крайней мере, 21 шаг, начиная с последовательного преобразования ацетоацетил CoA. Лимитирующая стадия синтеза холестерина в большой степени определяется количеством холестерина, абсорбируемого в кишечнике и транспортируемого в печень [4]. При недостатке холестерина происходит компенсаторное усиление его захвата и синтеза.
Транспорт холестерина
Систему транспорта липидов можно разделить на две большие части: внешнюю и внутреннюю.
Внешний путь начинается с всасывания в кишечнике холестерина и триглицеридов. Его конечный результат — доставка триглицеридов в жировую ткань и мышцы, а холестерина — в печень. В кишечнике пищевой холестерин и триглицериды связываются с апопротеинами и фосфолипидами, формируя хиломикроны, которые через лимфоток попадают в плазму, мышечную и жировую ткани. Здесь хиломикроны взаимодействуют с липопротеинлипазой — ферментом, который освобождает жирные кислоты. Эти жирные кислоты поступают в жировую и мышечную ткани для накопления и окисления соответственно. После изъятия триглицеридного ядра остаточные хиломикроны содержат большое количество холестерина и апопротеина Е. Апопротеин Е специфически связывается со своим рецептором в клетках печени, после чего остаточный хиломикрон захватывается и катаболизируется в лизосомах. В результате этого процесса освобождается холестерин, который затем преобразуется в желчные кислоты и выводится или участвует в формировании новых липопротеинов, образующихся в печени (ЛПОНП). При нормальных условиях хиломикроны находятся в плазме в течение 1–5 ч. после приема пищи [2], [3].
Внутренний путь. Печень постоянно синтезирует триглицериды, утилизируя свободные жирные кислоты и углеводы. В составе липидного ядра ЛПОНП они выходят в кровь. Внутриклеточный процесс формирования этих частиц схож с таковым для хиломикронов, за исключением различия в апопротеинах. Последующее взаимодействие ЛПОНП с липопротеинлипазой в тканевых капиллярах приводит к формированию остаточных ЛПОНП, богатых холестерином (ЛППП). Примерно половина этих частиц выводится из кровотока клетками печени в течение 2–6 ч. Остальные претерпевают модификацию с замещением оставшихся триглицеридов эфирами холестерина и освобождением от всех апопротеинов, за исключением апопротеина В. В результате формируются ЛПНП, которые содержат ¾ всего плазменного холестерина. Их главная функция — доставка холестерина в клетки надпочечников, скелетных мышц, лимфоцитов, гонад и почек [3]. Модифицированные ЛПНП (окисленные продукты, количество которых возрастает при повышенном содержании в организме активных форм кислорода, так называемом окислительном стрессе) могут распознаваться иммунной системой как нежелательные элементы. Тогда макрофаги их захватывают и выводят из организма в виде ЛПВП. При чрезмерно высоком уровне ЛПНП макрофаги становятся перегруженными липидными частицами и оседают в стенках артерий, образуя атеросклеротические бляшки.
Основные транспортные функции липопротеинов приведены в таблице.
| Класс | Размеры | Функция |
|---|---|---|
| ЛПВП | 4–14 нм | Транспорт холестерина от периферийных тканей к печени |
| ЛПНП | 20–22,5 нм | Транспорт холестерина, триглицеридов и фосфолипидов от печени к периферийным тканям |
| ЛППП | 25–35 нм | Транспорт холестерина, триглицеридов и фосфолипидов от печени к периферийным тканям |
| ЛПОНП | 30–80 нм | Транспорт холестерина, триглицеридов и фосфолипидов от печени к периферийным тканям |
| Хиломикроны | 75–1200 нм | Транспорт холестерина и жирных кислот, поступающих с пищей, из кишечника в периферические ткани и печень |
Регуляция уровня холестерина
Уровень холестерина в крови в большой степени определяется диетой. Пищевые волокна снижают уровень холестерина, а пища животного происхождения повышает его содержание в крови.
Один из основных регуляторов метаболизма холестерина — рецептор LXR (рис. 3). LXR α и β принадлежат к семейству ядерных рецепторов, которые образуют гетеродимеры с ретиноидным Х рецептором и активируют гены-мишени. Их естественные лиганды — оксистерины (окисленные производные холестерина). Обе изоформы идентичны на 80% по аминокислотной последовательности. LXR-α обнаружен в печени, кишечнике, почках, селезенке, жировой ткани; LXR-β в небольшом количестве обнаруживается повсеместно [6]. Метаболический путь оксистеринов быстрее, чем у холестерина, и поэтому их концентрация лучше отражает краткосрочный баланс холестерина в организме. Существует всего три источника оксистеринов: ферментативные реакции, неферментативное окисление холестерина и поступление с пищей. Неферментативные источники оксистеринов как правило минорные, но в патологических состояниях их вклад возрастает (окислительный стресс, атеросклероз), и оксистерины могут действовать наряду с другими продуктами перекисного окисления липидов [6]. Основное влияние LXR на метаболизм холестерина: обратный захват и транспорт в печень, вывод с желчью, снижение кишечного всасывания. Уровень продукции LXR различается на протяжении аорты; в дуге, зоне турбулентности, LXR в 5 раз меньше, чем в участках со стабильным течением. В здоровых артериях повышение экспрессии LXR в зоне сильного потока оказывает антиатерогенное действие [7].
Рисунок 3. Участие рецептора LXR в метаболизме холестерина в печени
Важную роль в метаболизме холестерина и стероидов играет рецептор-«мусорщик» SR-BI (рис. 4). Он был обнаружен в 1996 году как рецептор для ЛПВП [8]. В печени SR-BI отвечает за избирательный захват холестерина из ЛПВП. В надпочечниках SR-BI опосредует избирательный захват этерифицированного холестерина из ЛПВП, который необходим для синтеза глюкокортикоидов. В макрофагах SR-BI связывает холестерин, что является первым этапом в обратном транспорте холестерина. SR-BI также захватывает холестерин из плазмы и опосредует его прямой выход в кишечник [9].
Рисунок 4. Участие рецептора SR-BI в метаболизме холестерина
Выведение холестерина из организма
Классический путь выведения холестерина: транспорт холестерина с периферии в печень (ЛПВП), захват клетками печени (SR-BI), экскреция в желчь и выведение через кишечник, где большая часть холестерина возвращается в кровь [10].
Основная функция ЛПВП — обратный транспорт холестерина в печень. Плазменные ЛПВП являются результатом комплекса различных метаболических событий. Состав ЛПВП очень различается по плотности, физико-химическим свойствам и биологической активности. Это сферические или дисковидные образования. Дисковидные ЛПВП в основном состоят из апопротеина A-I с вложенным слоем фосфолипидов и свободного холестерина. Сферические ЛПВП больше и дополнительно содержат гидрофобное ядро из эфиров холестерина и небольшого количества триглицеридов.
При метаболическом синдроме активируется обмен триглицеридов и эфиров холестерина между ЛПВП и триглицерид-богатыми липопротеинами. В результате содержание триглицеридов в ЛПВП повышается, а холестерина снижается (т.е. холестерин не выводится из организма) [11]. Отсутствие ЛПВП у людей встречается при болезни Tangier, главные клинические проявления которой — увеличенные оранжевые миндалины, роговичная дуга, инфильтрация костного мозга и мукозного слоя кишечника [3].
Если коротко обобщить, то страшен не сам холестерин, который является необходимым компонентом, обеспечивающим нормальную структуру клеточных мембран и транспорт липидов в крови, а кроме того он является сырьем для производства стероидных гормонов. Метаболические расстройства же проявляются при нарушении баланса ЛПНП и ЛПВП , что отражает нарушение системы транспорта липопротеинов, включающей работу печени, образование желчи и участие макрофагов. Поэтому любые заболевания печени, а также аутоиммунные процессы могут вызвать развитие атеросклероза даже при вегетарианской диете. Если мы вернемся к изначальным опытам Н.А. Аничкова по кормлению кроликов пищей, богатой холестерином, то увидим, что холестерин не встречается в естественном рационе кроликов и поэтому, как яд, нарушает работу печени, вызывает сильное воспаление сосудов и, как следствие, образование бляшек.
Как это сделано: Производство холестерина в организме
Только около 20% холестерина в крови поступает с пищей, которую вы едите. Все остальное делает ваше тело.
Холестерин имеет плохую репутацию из-за его известной роли в развитии сердечных заболеваний. Избыточный холестерин в кровотоке является ключевым фактором, способствующим закупорке артерий бляшками, которые могут накапливаться и создавать условия для сердечного приступа. Однако роль холестерина в вашем организме не всегда отрицательна.
Чтобы полностью объяснить холестерин, вы должны понимать, что он также жизненно важен для вашего здоровья и благополучия. Хотя мы измеряем выработку холестерина в крови, он находится в каждой клетке тела. В специальном отчете Гарварда о состоянии здоровья Управление холестерином холестерин описывается как восковидный беловато-желтый жир и важный строительный блок клеточных мембран. Холестерин также необходим для выработки витамина D, гормонов (включая тестостерон и эстроген) и желчных кислот, растворяющих жир.Фактически, производство холестерина настолько важно, что ваша печень и кишечник производят около 80% холестерина, необходимого для поддержания здоровья. Только около 20% поступает из продуктов, которые вы едите. (См. Иллюстрацию.)
Если вы потребляете от 200 до 300 миллиграммов (мг) холестерина в день (в одном яичном желтке содержится около 200 мг), ваша печень будет производить дополнительно 800 миллиграммов в день из таких сырьевых материалов, как жир, сахар и белки.
Поскольку холестерин представляет собой жир, он не может перемещаться в одиночку с кровотоком.В итоге получились бы бесполезные шарики (представьте себе жир бекона, плавающий в кастрюле с водой). Чтобы обойти эту проблему, организм упаковывает холестерин и другие липиды в крошечные покрытые белком частицы, которые легко смешиваются с кровью. Эти крошечные частицы, называемые липопротеинами (липид плюс белок), перемещают холестерин и другие жиры по всему телу.
Холестерин и другие липиды циркулируют в кровотоке в нескольких различных формах. Из них наибольшее внимание привлекает липопротеин низкой плотности, более известный как ЛПНП, или «плохой» холестерин.Но липопротеины бывают разных форм и размеров, и у каждого типа есть свои задачи. Они также трансформируются из одной формы в другую. Это пять основных типов:
— Джули Корлисс
Исполнительный редактор, Harvard Heart Letter
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного контента.Обратите внимание на дату последнего обзора или обновления всех статей. На этом сайте нет контента, независимо от даты, никогда не следует использовать вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
Распространенные заблуждения о холестерине | Американская кардиологическая ассоциация
Узнайте факты о холестерине
Что вы знаете о холестерине? Вот несколько распространенных заблуждений — и реальность.
Заблуждение: детей не беспокоит холестерин.
Высокий холестерин может передаваться по наследству. Это называется семейной гиперхолестеринемией.
Дети с этим генетическим заболеванием подвержены очень высокому риску сердечных заболеваний. Эта проблема недооценивается и недооценивается во всем мире. После выявления детям с этим заболеванием может потребоваться агрессивное лечение с помощью лекарств.
Тестирование холестерина может быть рассмотрено для детей и подростков с повышенным риском. Сюда входят дети и подростки с:
Независимо от степени риска, все дети получают пользу от здорового питания и образа жизни.Своевременное формирование здорового питания и привычек к физической активности может со временем снизить риск сердечно-сосудистых заболеваний.
Данные показывают, что атеросклеротический процесс (накопление бляшек в артериях) начинается в детстве и медленно прогрессирует во взрослом возрасте. В более зрелом возрасте это часто приводит к ишемической болезни сердца, основной причине смерти в Соединенных Штатах.
Чтобы снизить риск для вашего ребенка, важно:
Дети в возрасте 2 лет и старше должны придерживаться диеты, в которой упор делается на фрукты, овощи, рыбу, цельнозерновые продукты и ограничивается количество подслащенных натрия и сахара продуктов и напитков.
Заблуждение: вам не нужно проверять уровень холестерина до среднего возраста.
Американская кардиологическая ассоциация рекомендует всем взрослым от 20 лет и старше проверять уровень холестерина (и других факторов риска) каждые четыре-шесть лет, пока риск остается низким.Проконсультируйтесь с врачом, чтобы определить риск сердечно-сосудистых заболеваний и инсульта.
Заблуждение: худые люди не имеют высокого холестерина.
Люди с избыточным весом более склонны к высокому уровню холестерина, но могут пострадать и худые.
Регулярно проверяйте уровень холестерина, независимо от вашего веса, физической активности и диеты.
Узнайте больше о том, как повысить уровень холестерина.
Заблуждение: только мужчинам нужно беспокоиться о холестерине.
И мужчины, и женщины склонны видеть более высокие уровни триглицеридов и холестерина с возрастом. Хотя атеросклероз у женщин обычно возникает позже, чем у мужчин, сердечно-сосудистые заболевания остаются основной причиной смерти женщин. Увеличение веса также способствует повышению уровня.
Женщины в пременопаузе могут иметь некоторую защиту от высокого (плохого) уровня холестерина ЛПНП по сравнению с мужчинами. Это потому, что уровень женского гормона эстрогена наиболее высок в детородном возрасте, и он имеет тенденцию повышать уровень ЛПВП (хорошего) холестерина.Это может помочь объяснить, почему женщины в пременопаузе обычно защищены от сердечных заболеваний.
Но уровень холестерина может повышаться у женщин в постменопаузе, несмотря на здоровую диету и регулярную физическую активность. Поэтому женщинам, приближающимся к менопаузе, следует проверить уровень холестерина и обсудить с врачом факторы риска и варианты лечения.
Одно время считалось, что заместительная гормональная терапия может снизить риск сердечных заболеваний и инсульта у женщин.Но исследования показали, что ЗГТ не снижает риск сердечных заболеваний и инсульта у женщин в постменопаузе. Американская кардиологическая ассоциация не поддерживает ЗГТ как средство снижения сердечно-сосудистых рисков.
Врачи должны учитывать специфические для женщин состояния, такие как преждевременная менопауза (младше 40 лет) и состояния, связанные с беременностью, при обсуждении уровня холестерина и возможных вариантов лечения.
Заблуждение: вам следует подождать, пока врач не упомянет холестерин.
Вам нужно позаботиться о своем здоровье. Начиная с 20 лет, попросите врача проверить уровень холестерина, оценить факторы и оценить риск сердечного приступа или инсульта.
Если вам от 20 до 39 лет, врач может оценить ваш пожизненный риск. Если вам от 40 до 75 лет, они оценят ваш 10-летний риск.
Как только вы узнаете свой риск, вы можете принять меры по его снижению. Ваш врач может порекомендовать изменение диеты и образа жизни и, возможно, лекарства. Следуйте всем указаниям врача и проверяйте уровень холестерина и других факторов риска каждые четыре-шесть лет, пока ваш риск остается низким.
Вопросы о холестерине, которые следует задать врачу (PDF).
Заблуждение: диета и физическая активность определяют ваш уровень холестерина.
Диета и физическая активность влияют на общий уровень холестерина в крови, но также влияют и на другие факторы.
Избыточный вес или ожирение ведет к повышению уровня плохого холестерина (ЛПНП) и снижению хорошего холестерина (ЛПВП). С возрастом также повышается уровень холестерина ЛПНП. Для некоторых наследственность может сыграть роль.
Итак, здоровая диета и регулярная физическая активность важны для всех для поддержания здоровья сердечно-сосудистой системы.
Узнайте об источниках холестерина.
Заблуждение: с лекарствами не нужно менять образ жизни.
Лекарства могут помочь контролировать уровень холестерина, но изменение диеты и образа жизни — лучший способ снизить риск сердечных заболеваний и инсульта. Чтобы снизить уровень холестерина, придерживайтесь здоровой для сердца диеты и занимайтесь аэробными упражнениями средней или высокой интенсивности не менее 150 минут в неделю.
Также важно принимать лекарства в точном соответствии с указаниями врача.
Узнайте больше о лекарствах от холестерина.
Заблуждение: если на этикетке Nutrition Facts нет холестерина, значит, еда «полезна для сердца».
Этикетка с информацией о пищевой ценности продукта может быть полезна при выборе продуктов, полезных для сердца, если вы знаете, на что обращать внимание.
Многие продукты, продаваемые как «продукты с низким содержанием холестерина», имеют высокий уровень насыщенных или трансжиров, которые повышают уровень холестерина в крови.
Посмотрите, сколько насыщенных жиров, транс-жиров и общего количества калорий содержится в одной порции.(Также проверьте размер порции. Он может быть меньше, чем вы ожидаете.) Ингредиенты перечислены в порядке убывания использования, поэтому выбирайте продукты, в которых жиры и масла находятся ближе к концу списка ингредиентов.
Узнайте больше о жирах.
Заблуждение: использование маргарина вместо масла помогает снизить уровень холестерина.
Сливочное масло с высоким содержанием насыщенных жиров и некоторых трансжиров, повышающих уровень холестерина ЛПНП (плохого) и способствующих развитию атеросклероза. Но многие твердые маргарины также содержат большое количество насыщенных и трансжиров.
Самый полезный выбор — жидкий или мягкий маргарин для ванн. Они сделаны из растительных масел. В них меньше частично гидрогенизированных жиров и насыщенных жиров, чем в твердых пастах, таких как твердый маргарин и масло. Ищите маргарины, на этикетке которых указано 0 г трансжиров.
Переход с сливочного масла на мягкий маргарин — хороший шаг. Но само по себе это, вероятно, не снизит уровень холестерина до здорового уровня.
Узнайте больше о диете, полезной для сердца.
Атеросклероз | Американская кардиологическая ассоциация
Атеросклероз и холестерин
Зубной налет (жировые отложения) в артериях называется атеросклерозом. Эти отложения состоят из холестерина, жирных веществ, продуктов жизнедеятельности клеток, кальция и фибрина (свертывающего вещества в крови).
По мере накопления зубного налета стенка кровеносного сосуда утолщается. Это сужает канал внутри артерии, уменьшая кровоток. Это уменьшает количество кислорода и других питательных веществ, попадающих в организм.
Посмотрите анимационный ролик об атеросклерозе.
Место образования бляшки и тип пораженной артерии у разных людей различаются. Зубной налет может частично или полностью блокировать кровоток через артерии большого или среднего размера в сердце, головном мозге, тазу, ногах, руках или почках. Это может привести к возникновению таких условий, как:
Зубной налет представляет двойную угрозу
Зубной налет сам по себе может представлять опасность.Кусок налета может отломиться и унести с кровотоком, пока он не застрянет. А зубной налет, сужающий артерию, может привести к образованию тромба (тромба), который прилипает к внутренней стенке кровеносного сосуда.
В любом случае артерия может быть заблокирована, перекрывая кровоток.
Если закупоренная артерия снабжает кровью сердце или мозг, происходит сердечный приступ или инсульт. Если артерия, снабжающая кислородом конечности (часто ноги), заблокирована, это может привести к гангрене или отмиранию тканей.
Как это начинается и как развивается
Атеросклероз — это медленное, пожизненное развитие изменений в кровеносных сосудах, которые могут начаться в детстве и быстрее усугубляться с возрастом.
Причина атеросклероза до конца не выяснена.
Многие ученые считают, что образование зубного налета возникает, когда внутренняя оболочка артерии (называемая эндотелием) становится поврежденной. Четыре возможных причины таких повреждений:
Курение играет большую роль в прогрессировании атеросклероза аорты (главной артерии тела), коронарных артерий и артерий ног. Курение увеличивает вероятность образования жировых отложений и ускоряет рост зубного налета.
Холестерин: что вызывает высокий уровень холестерина?
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям.Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Холестерин — это и хорошо, и плохо. В норме это важное вещество для организма. Однако, если концентрация в крови становится слишком высокой, это становится скрытой опасностью, которая подвергает людей риску сердечного приступа.
Холестерин присутствует в каждой клетке тела и выполняет важные естественные функции, когда речь идет о переваривании пищи, выработке гормонов и выработке витамина D. Организм вырабатывает его, но люди также потребляют его с пищей.Он воскообразный и похож на жир.
Существует два типа холестерина:
В этой статье мы объясним роль холестерина. Мы также обсудим причины высокого холестерина, его симптомы, лечение и профилактику.
Поделиться на PinterestЕсть свежие продукты и избегать животных жиров и обработанных продуктов может помочь людям контролировать уровень холестерина.Холестерин — это вещество на масляной основе. Не смешивается с кровью на водной основе.
Он путешествует по телу в виде липопротеинов.
Два типа липопротеинов несут в себе пакеты холестерина:
Холестерин выполняет четыре основные функции, без которых мы не смогли бы выжить.
Это:
Высокий холестерин — это значительный фактор риска ишемической болезни сердца и причина сердечных приступов.
Накопление холестерина — часть процесса сужения артерий, который называется атеросклерозом. При атеросклерозе образуются бляшки, которые вызывают ограничение кровотока.
Уменьшение количества жиров в рационе помогает контролировать уровень холестерина. В частности, полезно ограничить количество продуктов, которые содержат:
Избыточный вес или ожирение также могут привести к повышению уровня ЛПНП в крови.Генетические факторы могут способствовать высокому холестерину. У людей с наследственным заболеванием семейной гиперхолестеринемией очень высокий уровень ЛПНП.
К другим состояниям, которые могут привести к высокому уровню холестерина, относятся:
Человек с высоким уровнем холестерина часто не имеет никаких признаков или симптомов, но регулярный скрининг и регулярные анализы крови могут помочь обнаружить высокие уровни.
У человека, не прошедшего тестирование, может случиться сердечный приступ без предупреждения, поскольку он не знал, что у него высокий уровень холестерина. Регулярные тесты могут помочь снизить этот риск.
Отчет Harvard Health выявил 11 продуктов, снижающих уровень холестерина, которые активно снижают уровень холестерина:
Добавление их в сбалансированное питание может помочь контролировать холестерин.
В том же отчете также перечислены продукты, вредные для уровня холестерина. К ним относятся:
Различные книги рецептов с низким содержанием холестерина доступны для покупки в Интернете.
У взрослых уровень общего холестерина менее 200 миллиграммов на децилитр (мг / дл) считается здоровым.
Уровни холестерина ЛПНП должны быть менее 100 мг / дл.
Уровни ЛПВП должны быть выше. Оптимальное значение для уровней ЛПВП составляет 60 мг / дл или выше.
Люди, которые хотят снизить уровень холестерина или поддерживать его на приемлемом уровне, могут принять четыре основных образа жизни.
Эти действия снизят риск ишемической болезни сердца и сердечного приступа.
С 2013 года руководящие принципы по снижению или предотвращению высокого уровня холестерина сосредоточены на устранении рисков, связанных с образом жизни, даже в молодом возрасте.
С 2018 года новые рекомендации, опубликованные в журнале Американского колледжа кардиологии , также призывают врачей обсуждать с людьми следующие факторы, которые могут увеличить риск человека:
Учет этих факторов приведет к более индивидуальному подходу к лечению и профилактике высокого уровня холестерина.
Есть несколько способов лечения повышенного холестерина; к ним относятся:
Гиполипидемическая терапия
Для людей с высоким уровнем холестерина медикаментозное лечение будет зависеть от уровня холестерина и других факторов риска.
Рекомендации обычно начинаются с диеты и физических упражнений, но людям с более высоким риском сердечного приступа может потребоваться прием статинов или других лекарств.
Статины — ведущая группа препаратов, снижающих уровень холестерина. Статины, отпускаемые по рецепту в США, включают:
Помимо статинов, врач может прописать:
В 2017 году исследователи отметили, что новый препарат эзетимиб может значительно снизить риск серьезного сердечно-сосудистого события у людей с высоким риском таких событий.Этезимиб снижает уровень липидов, ограничивая всасывание холестерина в кишечнике.
Авторы обновленного материала также упомянули еще один новый вид препаратов: ингибиторы про-протеинконвертазы субтилизин / кексин 9 (PCSK9). Есть доказательства того, что эти препараты эффективны для снижения уровня холестерина, особенно когда человек использует их с эзетимибом.
В 2018 году новые руководящие принципы рекомендовали поэтапный подход в зависимости от того, насколько высок индивидуальный риск.
Если у человека уже было сердечно-сосудистое событие, например сердечный приступ, врач может порекомендовать использовать эзетимиб, а также статины.Тем, кто относится к группе очень высокого риска, руководство также рекомендует добавлять ингибитор PCSK9.
Однако в руководстве также отмечается, что ингибиторы PCSK9 дороги, и страховые компании могут не покрывать их стоимость. По этой причине этот вариант, скорее всего, подойдет только тем, у кого очень высокий риск.
Безопасность статинов
Использование статинов вызвало некоторые споры, потому что, как и все лекарства, они могут иметь побочные эффекты.
К ним относятся:
Человек не должен прекращать прием статинов, не посоветовавшись с врачом, поскольку они могут увеличить риск сердечно-сосудистых заболеваний.
Врач может порекомендовать:
В прошлом люди стремились снизить уровень холестерина до целевого уровня, например, ниже 100 мг / сут. dL, но это уже не так.
Рандомизированные контролируемые клинические испытания не предоставили достаточно доказательств для поддержки лечения конкретной цели.
Тем не менее, некоторые врачи могут по-прежнему использовать мишени в качестве ориентира для лечения.
10-летний риск сердечного приступа
Уровни холестерина играют важную роль в индивидуальном риске сердечного приступа в течение следующих 10 лет.
Национальный институт сердца, легких и крови предоставляет онлайн-калькулятор сердечно-сосудистого риска.
Используя данные исследований, он оценивает риск в соответствии со следующими факторами:
В рекомендациях, опубликованных в 2018 году, этот калькулятор считается важным инструментом для оценки уровня холестерина и его риска.
Четыре распространенных заблуждения о холестерине
Заблуждение №1: Все типы холестерина одинаковы.
Холестерин можно разделить на 2 большие категории: диетический холестерин, который содержится в пище, которую мы едим; и холестерин сыворотки, который является естественным веществом, вырабатываемым в организме. В нашем организме есть 2 основных типа холестерина: липопротеины низкой плотности (ЛПНП) и липопротеины высокой плотности (ЛПВП). ЛПНП, часто называемый «плохим холестерином», составляет большую часть холестерина в организме, а когда его уровень высок, это может привести к накоплению бляшек в артериях, что приводит к сердечным заболеваниям и инсульту.
С другой стороны, ЛПВП, или «хороший холестерин», поглощает холестерин в организме и переносит его обратно в печень, где он выводится из организма. Было показано, что более высокий уровень ЛПВП снижает риск сердечных заболеваний и инсульта. 1 Идеальный уровень холестерина для большинства взрослых составляет менее 200 мг / дл общего холестерина, менее 100 мг / дл ЛПНП и выше 60 мг / дл ЛПВП.
Заблуждение № 2: Употребление в пищу продуктов с высоким содержанием холестерина значительно увеличивает уровень холестерина в организме.
В течение многих лет диетологи предупреждали, что диета с высоким содержанием холестерина может повысить уровень холестерина в организме и повысить риск сердечных заболеваний. Хотя это по-прежнему является небольшой областью разногласий среди экспертов в области здравоохранения, данные свидетельствуют о том, что это может быть не так. Вместо этого исследования показывают, что наша генетическая структура, а не диета, как правило, является движущей силой уровня холестерина в организме. Около 85% холестерина в организме вырабатывается в печени, а не из холестерина, который мы потребляем. 2 Кроме того, считается, что когда уровень холестерина в пище повышен, организм компенсирует это, и печень начинает вырабатывать меньше холестерина.
В Руководящих принципах по питанию США на 2015–2020 годы была удалена предыдущая рекомендация по ограничению пищевого холестерина до 300 мг в день. Для большинства людей здоровая диета, безусловно, может включать в себя продукты, содержащие холестерин, такие как мясо и яйца, а также фрукты, овощи, цельнозерновые продукты и умеренное потребление калорий. Конечно, употребление большого количества пищи с высоким содержанием холестерина также может быть не рекомендовано, поскольку продукты с высоким содержанием холестерина, как правило, более калорийны. 3
Что касается насыщенных жиров, несколько исследований, опубликованных за последние несколько лет, пришли к выводу об отсутствии связи между потреблением насыщенных жиров и сердечными заболеваниями. Несмотря на это, диетические рекомендации США рекомендуют людям потреблять менее 10% калорий в день из насыщенных жиров. 4
Большинство экспертов согласятся с тем, что продукты с высоким содержанием трансжиров должны быть ограничены из-за их эффекта повышения ЛПНП. В ряде исследований наблюдалась связь между повышенным потреблением трансжиров и повышенным риском сердечно-сосудистых заболеваний.
Заблуждение № 3: худым людям не нужно беспокоиться о высоком уровне холестерина.
Это правда, что люди с избыточным весом или ожирением чаще имеют высокий уровень холестерина и что сочетание физических упражнений и диеты может снизить повышенный уровень холестерина. Однако верно и то, что у худых людей может быть повышенный уровень. Помните, поскольку наш уровень холестерина в основном является результатом нашей генетической структуры, вес человека не может быть непосредственной причиной.Люди, ведущие малоподвижный образ жизни, также могут подвергаться более высокому риску. Наконец, существуют определенные генетические нарушения (например, семейная гиперхолестеринемия), которые могут предрасполагать людей к повышению уровня холестерина, независимо от их веса.
Также важно иметь в виду, что с возрастом уровень холестерина обычно повышается. Вот почему Американская кардиологическая ассоциация рекомендует, чтобы каждый начиная с 20 лет проходил тестирование на холестерин и другие факторы риска примерно каждые 4-6 лет. 4
Заблуждение № 4: Каждый, кто принимает статины для лечения высокого уровня холестерина, испытывает мышечные боли.
Я часто слышу, как люди говорят о нежелании принимать статины для лечения высокого уровня холестерина из-за боязни боли в мышцах или судорог как возможных побочных эффектов. Кроме того, это часто является причиной того, что пациенты, которым уже прописан статин, перестают его принимать.
Это правда, что некоторые люди, принимающие статины, могут испытывать мышечные боли, но, конечно, не все.Реальные исследования показывают, что от 10% до 15% людей, принимающих статины, испытывают некоторую степень мышечной боли или спазмов, но, к счастью, есть способы смягчить эти эффекты. 5 Врачи могут порекомендовать короткий отпуск для приема лекарств, чтобы увидеть, исчезнут ли симптомы, когда пациенты не принимают лекарство, или могут изменить дозу или интервал приема лекарств. Наконец, есть некоторые свидетельства того, что люди, которые регулярно занимаются спортом до приема статинов, реже страдают от мышечной боли и спазмов.
Тимоти О’Ши, PharmD, клинический фармацевт в Horizon Blue Cross Blue Shield, Нью-Джерси.
Ссылки
Факты о холестерине
Является ли холестерин в яичных желтках «хорошим» или «плохим»? Можно ли «сжечь» холестерин, тренируясь? В чем больше холестерина, в столовой ложке масла или в стакане арахисового масла?
Большинство людей знают, что жир вреден для них, но две трети американцев не понимают, чем холестерин отличается от жиров.Проблема жира на самом деле является наиболее четко определенной темой в питании. Да, большинству американцев следует срезать жир. Им нужно делать это сейчас и всю оставшуюся жизнь, ради своего сердца, здоровья и талии.
Учитывая, что Национальный месяц холестерина в образовании в этом сентябре, накопление некоторых фактов о холестерине может быть в норме. Получение дополнительных сведений устранит путаницу и поможет избежать употребления жиров в своем рационе.
Факты о холестерине
Можно ли сжечь холестерин?
Холестерин — это такой же тип липидов, как и жиры.Однако, в отличие от жира, холестерин нельзя отключить, потеть или сжечь для получения энергии. Он содержится только в продуктах животного происхождения, включая мясо, курицу, рыбу, яйца, субпродукты и молочные продукты с высоким содержанием жира.
Продолжение
Холестерин — это хорошо или плохо?
Точно так же, как домашняя заправка из масла и уксуса отделяется в водянистую лужу с жирной гладкой начинкой, так же поступают и жиры и холестерин, если они попадают прямо в кровь. Чтобы решить эту дилемму, тело переносит жир и холестерин, покрывая их водорастворимым «пузырем» белка.Этот белково-жировой пузырь называется липопротеином.
Проверьте свой холестерин
Ваш риск сердечных заболеваний можно оценить с помощью теста на холестерин в крови. В этом тесте ваш общий уровень холестерина должен приблизительно соответствовать сумме ваших ЛПНП, ЛПВП и других липопротеинов. Если у вас 3,5 мг общего холестерина или меньше на каждый 1 мг ЛПВП, то соотношение холестерина идеальное. Согласно рекомендациям Национальной образовательной программы по холестерину:
Продолжение
The Fat Primer
Жиры, которые поставляют калории, плавают в крови и накапливаются в бедрах и бедрах, называются «триглицеридами». Они могут быть насыщенными или ненасыщенными, а ненасыщенные могут быть мононенасыщенными или полиненасыщенными.На каждую унцию съеденных триглицеридов вы добавляете в свой рацион 250 калорий (или 9 калорий на грамм — вес изюма). Только насыщенные жиры повышают уровень холестерина в крови и повышают риск сердечных заболеваний.
Какие из них насыщенные?
В целом, чем тверже жир, тем он насыщеннее. Говяжий и молочный жир — это в основном насыщенные жиры. Жидкие масла обычно представляют собой ненасыщенные жиры, включая мононенасыщенные жиры в оливковом масле и масле канолы и полиненасыщенные жиры в сафлоровом, кукурузном, соевом и рыбьем жире.Кокосовое, пальмовое и пальмоядровое масла являются исключением из правил; эти жидкие растительные масла представляют собой высоконасыщенные жиры.
Страх жарки
Употребление в пищу продуктов с большим содержанием насыщенных жиров повышает риск сердечных заболеваний; это приводит к увеличению количества плохих ЛПНП в крови и снижению количества хороших ЛПВП. Сократите количество насыщенных жиров, и уровень холестерина в крови и риск сердечных заболеваний снизятся. Ваш риск рака также снижается. Диета с большим количеством полиненасыщенных жиров, а не насыщенных, снижает общий уровень холестерина в крови, но, к сожалению, также снижает уровень ЛПВП, поэтому вы теряете как хороший, так и плохой холестерин.
Продолжение
Оливковое масло — совсем другая история. Это масло снижает общий холестерин крови и холестерин ЛПНП, не вызывая падения уровня ЛПВП. Используя оливковое масло, вы можете снизить уровень общего холестерина, сохраняя при этом уровень ЛПВП, тем самым снижая риск сердечных заболеваний. Рыбий жир также снижает риск сердечных заболеваний. Следовательно, предпочтительными маслами являются оливковое и рыбное.
Trans, Schmans
Гидрогенизированные жиры — это жидкие растительные масла, имеющие кремообразную консистенцию, когда производители превращают некоторые ненасыщенные жиры в насыщенные с помощью процесса, называемого «гидрогенизация».«Этот процесс также изменяет молекулярную форму оставшихся ненасыщенных жиров. В результате получается аномальная« транс »форма.
Трансжирные кислоты составляют до 60 процентов жира в обработанных пищевых продуктах, содержащих гидрогенизированные жиры. ТЖК повышают уровень холестерина в крови уровни и увеличивают риск сердечных заболеваний, как и насыщенные жиры.
Продолжение
Знание своих жиров дает вам преимущество, когда дело доходит до покупки и приготовления правильных продуктов для употребления в пищу. И когда вы избегаете насыщенных жиров и трансжирных кислот , вы можете жить здоровой жизнью.
Итог:
Холестерин (липиды)
Холестерин — это один из нескольких типов жиров (липидов), которые играют важную роль в организме.Холестерин — это восковое вещество, которое содержится во всех клетках тела. Он нужен организму для выработки гормонов, витамина D и веществ, способствующих пищеварению. Печень производит весь холестерин, необходимый для этих функций.
Чтобы жироподобный холестерин перемещался по кровотоку, холестерин упакован в молекулы, называемые липопротеинами. Эти маленькие упаковки состоят из жира (липидов) внутри и белков снаружи. Два липопротеина, которые переносят холестерин по всему телу, — это ЛПНП и ЛПВП.Важно иметь здоровые уровни как ЛПНП, так и ЛПВП.
Образ жизни может влиять на уровень холестерина, но генетика влияет на количество холестерина, производимого печенью. В то время как некоторые люди могут контролировать холестерин с помощью здоровой диеты и физических упражнений, другим может потребоваться добавить лекарство к этому режиму.
Ваш уровень холестерина
ЛПНП, ЛПВП и одна пятая от значения триглицеридов (см. Ниже) составляют общий уровень холестерина. Здоровый уровень общего холестерина для людей с низким риском составляет менее 200.Для людей с ишемической болезнью сердца, диабетом или с более чем двумя другими факторами риска холестерин должен быть ниже 180.
Национальная образовательная программа по холестерину рекомендует всем взрослым старше 20 лет проверять общий уровень холестерина. Если холестерин ниже 200, уместно плановое обследование с последующими медицинскими осмотрами. Если холестерин выше 200, следует проверить значения ЛПНП, ЛПВП и триглицеридов.
Известно, что умеренное снижение холестерина снижает риск даже у людей с, казалось бы, «нормальными» значениями.Исследования показали, что снижение уровня холестерина снижает вероятность смерти от сердечных заболеваний. У пациентов с сердечными заболеваниями снижение холестерина замедляет дальнейшее развитие закупорки и может даже способствовать их регрессу.
Холестерин ЛПНП
Липопротеины низкой плотности или ЛПНП — это плохой холестерин. ЛПНП являются основным компонентом жировых отложений, которые могут развиваться в артериях. Повышенный уровень ЛПНП увеличивает риск сердечных заболеваний, инсульта, аневризмы аорты и атеросклероза других артерий тела.
Снижение ЛПНП на 10 процентов приводит к снижению риска коронарных артерий в будущем на 20 процентов. Если у вас заболевание сердца или бляшка в артериях, снижение ЛПНП может остановить дальнейшее накопление бляшек и может способствовать регрессу заболевания (уменьшению бляшек). Оптимальный уровень ЛПНП — 100 или меньше; От 100 до 129 почти оптимально для большинства людей.
Если в анамнезе имеется ишемическая болезнь сердца, заболевание сонных или периферических артерий, аневризма аорты, диабет или два других фактора риска, уровень ЛПНП должен быть ниже 100, чтобы снизить риск дальнейшего прогрессирования заболевания.Для этих пациентов часто используется более агрессивный целевой уровень ЛПНП <70.
Для людей из группы очень высокого риска, например, для тех, кто имеет коронарный стент и продолжает курить, рекомендуется, чтобы уровень ЛПНП был ниже 70. Изменения в диете могут снизить уровень ЛПНП в среднем на 15 процентов. Изменения в диете оказывают наибольшее влияние при повышении начального уровня триглицеридов.
Холестерин ЛПВП
Липопротеин высокой плотности (ЛПВП) или хороший холестерин защищает артерии от образования жировых отложений.ЛПВП помогает удалить неиспользованный холестерин из организма. Наследственность играет важную роль в определении вашего уровня ЛПВП.
Низкий уровень ЛПВП является независимым фактором риска сердечных заболеваний. Вы можете немного повысить уровень ЛПВП, сбросив лишний вес, регулярно занимаясь спортом и не куря. Если сердечное заболевание развивается у человека с оптимальным уровнем ЛПНП, но низким уровнем ЛПВП, может быть добавлено лекарство, направленное на достижение ЛПВП. Низкий уровень ЛПВП составляет 40 или ниже у мужчин и 50 или ниже у женщин. Высокий уровень ЛПВП (более 60) считается защитным.
Триглицериды
Триглицериды — это еще одна форма жира, циркулирующая в крови. Исследования показали, что с повышением уровня триглицеридов увеличивается риск сердечных заболеваний. Оптимальный уровень триглицеридов — 150 или меньше. Для получения точного значения триглицеридов в крови требуется 12-часовой голодание и отсутствие алкоголя в течение 24 часов.
Уровень триглицеридов сильно зависит от образа жизни. Если у вас высокий уровень триглицеридов, вы можете снизить его, сбросив лишний вес, регулярно занимаясь спортом и уменьшив количество жира, сахара, простых углеводов и алкоголя в своем рационе.

 Лучше пить только негазированную воду.
Лучше пить только негазированную воду.