Анализы крови на Холестерин липопротеидов низкой плотности в KDL.
Липопротеины низкой плотности (ЛПНП, LDL-С) являются одной из транспортнывх форм переноса липидов. Их часто называют «плохим» холестерином, поскольку они способствуют отложению его излишков на стенках кровеносных сосудов, что приводит к атеросклерозу и сердечно-сосудистым патологиям. Обратному процессу способствуют липопротеины высокой плотности (ЛПВП, HDL-C), которые транспортируют холестерин в печень, где он перерабатывается. Уровень ЛПНП лучше коррелирует с риском развития атеросклероза, чем уровень общего холестерина
В каких случаях обычно назначают исследование?
Тест на липопротеины низкой плотности входит в исследования «Липидный профиль, базовый» и «Липидный профиль расширенный». Оба комплексных лабораторных теста используются для скрининга нарушений обмена липидов и определения рисков развития сердечно-сосудистых заболеваний.
Оценка уровня ЛПНП важна у пациентов с нарушениями липидного обмена
Анализ является обязательным при наличии факторов риска атеросклероза и сердечно-сосудистых заболеваний.
Высокий уровень ЛПВП (липопротеинов высокой плотности, HDL-C) считается благоприятным фактором, уменьшающим риск.
Что именно определяется в процессе анализа?
Уровень ЛПНП в сыворотке крови определяется колориметрическим методом. У пациентов с крайне высоким уровнем триглицеридов, а также у пациентов с семейной гиперлипопротеинемией III типа значения ЛПНП могут быть искажены.
Что означают результаты теста?
Нормальный уровень липидов в целом помогает поддерживать здоровье сердечно-сосудистой системы и снижает шансы развития заболеваний. Лечащий врач будет принимать во внимание результаты LDL-C и других компонентов липидного профиля, а также иные факторы риска, чтобы определить общую вероятность развития сердечно-сосудистых заболеваний у пациента, независимо от того, требуется ли лечение и, если нужно, подобрать наиболее эффективную программу терапии.
Согласно NCEP ( National Cholesterol Education Program) , если у человека нет других факторов риска, содержание LDL-C можно оценить следующим образом:
- менее 2,6 ммоль/л) – оптимальное значение;
- 2,6-3,3 ммоль/л – близкое к оптимальному;
- 3,4-4,1 ммоль/л – пограничное;
- 4,1-4,90 ммоль/л – высокое;
- более 4,90 ммоль/л — очень высокое.
Целевые значения для LDL-C могут меняться в зависимости от индивидуальных особенностей пациента. Изменение образа жизни (диета, физические упражнения) рекомендуется в качестве лечения для умеренно повышенного содержания ЛПНП. Определенные комбинации значений LDL-C и отдельных факторов риска требуют лечения статинами для снижения уровня холестерина в сочетании с изменением образа жизни.
Низкая концентрация ЛПНП обычно не вызывает беспокойства у врачей, однако такой результат может наблюдаться у людей с наследственным дефицитом липопротеидов (гипобеталипопротеинемия), гипертиреозом, инфекционно-воспалительными процессами или циррозом печени.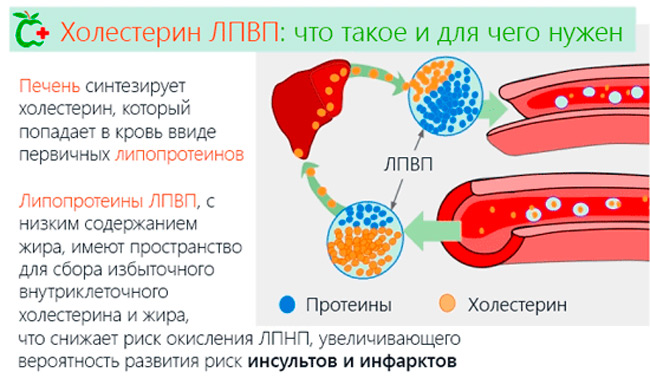
Сроки выполнения теста.
Обычно результат можно получить уже на следующий день.
Как подготовиться к анализу?
Кровь надо сдавать натощак. Подробнее в разделе «Подготовка».
Что такое холестерин «хороший» и «плохой»,
15 января 2016 г.
Нельзя отрицать, что повышенное содержание холестерина в крови считается опасным фактором риска развития атеросклероза. Без него действие других факторов риска (таких как повышенное артериальное давление, переедание, низкая физическая активность, курение, нервно-эмоциональные перегрузки) выражено значительно меньше. Ведь именно холестерин составляет основу атеросклеротической бляшки, которая суживает или даже закупоривает просвет кровеносного сосуда.
Однако роль холестерина гораздо шире и масштабнее. Холестерин без всякого преувеличения является жизненно важным и незаменимым. Он является одним из главных компонентов мембран всех без исключения клеток организма. Содержание его в наружной мембране клетки в значительной степени определяет ее прочность, эластичность, проницаемость. Без холестерина не может быть полноценной мембраны. А без мембраны нет клетки, следовательно, нет и самого организма, состоящего из миллионов разных клеток. Холестерин используется в процессе синтеза многих гормонов, в частности мужских и женских половых гормонов или стероидных гормонов. Холестерин участвует в синтезе витамина D способствующего нормальному росту и формированию всех костей. Перебои с этим «строительным материалом» чревато самыми неприятными последствиями.
Без холестерина не может быть полноценной мембраны. А без мембраны нет клетки, следовательно, нет и самого организма, состоящего из миллионов разных клеток. Холестерин используется в процессе синтеза многих гормонов, в частности мужских и женских половых гормонов или стероидных гормонов. Холестерин участвует в синтезе витамина D способствующего нормальному росту и формированию всех костей. Перебои с этим «строительным материалом» чревато самыми неприятными последствиями.
Синтез холестерина идет непрерывно: 80% организм создает из промежуточных продуктов обмена белков, жиров и углеводов и лишь 20% получает в готовом виде – с продуктами питания животного происхождения. Если резко ограничить количество холестерина, поступающего в организм с пищей, незамедлительно включается компенсаторная реакция – усиленный синтез холестерина в самом организме. В результате количество холестерина может даже увеличиться.
Холестерин – это сложное химическое соединение, относящееся к классу жиров (липидов). В воде жиры не растворяются, а чтобы путешествовать по кровяному руслу холестерин образует соединения из водорастворимых белков – липопротеиды. Различают две основные группы липопротеидов: липопротеиды низкой плотности (ЛПНП) и липопротеиды высокой плотности (ЛПВП).
В воде жиры не растворяются, а чтобы путешествовать по кровяному руслу холестерин образует соединения из водорастворимых белков – липопротеиды. Различают две основные группы липопротеидов: липопротеиды низкой плотности (ЛПНП) и липопротеиды высокой плотности (ЛПВП).
Липопротеиды низкой плотности образуются в клетках печени. Основная их задача – доставка холестерина от печени и кишечника к каждой клетке организма. Они легко отдают холестерин. Заключенный в ЛПНП холестерин и есть тот самый, что откладывается на стенках артерий, образуя холестериновые бляшки. Это «плохой холестерин». Он способствует развитию атеросклероза.
В свою очередь липопротеиды высокой плотности образуются не только в клетках печени и кишечника, но и непосредственно в плазме крови. ЛПВП способны вылавливать холестерин из крови и собирать его излишки с поверхности клеток. Поймав частицы холестерина, ЛПВП сплавляют его с током крови в печень, где он и разрушается. Некоторые из ЛПВП обладают даже способностью тормозить уже начавшийся процесс образования бляшки.
Некоторые показатели липидного (жирового обмена):
· Концентрация общего холестерина в сыворотке крови практически здоровых людей (в норме) – 3,6-5,0 ммоль/л;
· Незначительная гиперхолестеринемия – 5,0-6,7 ммоль/л;
· Умеренная гиперхолестеринемия – 6,7-7,8 ммоль/л;
· Тяжелая гиперхолестеринемия – более 7,8 ммоль/л;
· Для больных ишемической болезнью сердца, атеросклерозом и сахарным диабетом нормальный уровень содержания холестерина в сыворотке крови считается – 4,5-5,0 ммоль/л;
· Липопротеиды высокой плотности (ЛПВП – «хороший») – 0,9-1,9 ммоль/л;
· Липопротеиды низкой плотности (ЛПНП – «плохой») – менее 2,2 ммоль/л
В профилактике атеросклероза главная задача не в том, чтобы полностью исключить из рациона продукты, содержащие холестерин, а только ограничить количество холестерина в пище. Другая важная задача – нормализовать вес, а для этого нужно снизить количество легкоусвояемых углеводов и тех же жиров, уменьшив калорийность пищи на 10-15%. Для этих же целей рекомендуется принимать пищу 5-6 раз в день небольшими порциями. Ничто так не нарушает обмен в организме, как двухразовое питание: чашка кофе с бутербродом на завтрак и обильный ужин вечером перед телевизором. Один раз в неделю рекомендуется проводить разгрузочный день (творожный, яблочный, огуречный).
Другая важная задача – нормализовать вес, а для этого нужно снизить количество легкоусвояемых углеводов и тех же жиров, уменьшив калорийность пищи на 10-15%. Для этих же целей рекомендуется принимать пищу 5-6 раз в день небольшими порциями. Ничто так не нарушает обмен в организме, как двухразовое питание: чашка кофе с бутербродом на завтрак и обильный ужин вечером перед телевизором. Один раз в неделю рекомендуется проводить разгрузочный день (творожный, яблочный, огуречный).
Необходимо употреблять достаточное количество овощей и фруктов, различных блюд из них (винегреты, салаты, гарниры, пюре). Сырых овощей и фруктов должно быть примерно в три раза больше термически обработанных. Общая масса их должна составлять не менее 500 г в сутки. Желчегонным эффектом обладает растительное нерафинированное масло – 1-2 столовые ложки в сутки помогут нормализовать деятельность кишечника и вывести лишний холестерин. Белки необходимо употреблять в достаточном количестве – 100-150 г в сутки. При этом примерно 70% должно приходиться на долю полноценных белков – постное мясо, птицу, рыбу.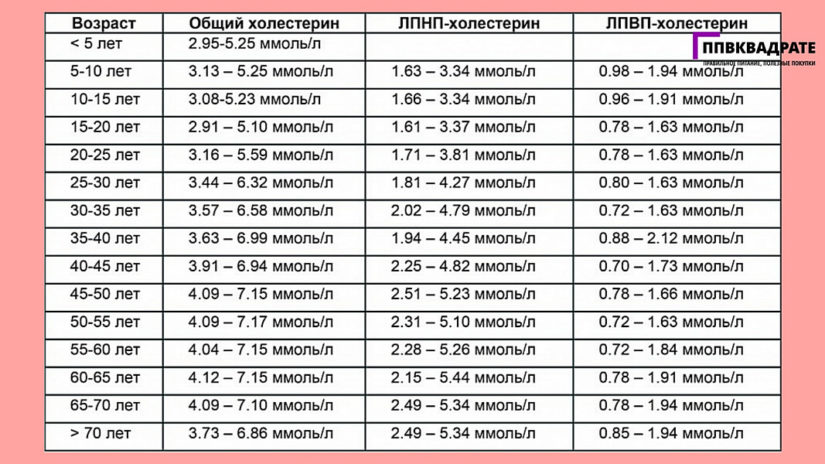

Для профилактики атеросклероза, являющегося основной причиной развития хронических сердечно-сосудистых заболеваний, каждому из нас важно знать свое артериальное давление, которое не должно быть больше 140/90 мм рт. ст., и уровень холестерина в крови (максимально допустимый уровень – 5 ммоль/л). Для этого необходимо регулярно проходить диспансеризацию или профильное медицинское обследование в поликлинике по месту жительства.
В подавляющем большинстве случаев причиной атеросклероза становится неправильный образ жизни: избыточное и несбалансированное питание, гиподинамия, которая приводит к ожирению, курение, злоупотребление спиртными напитками, неумение правильно реагировать на трудности и справляться со стрессом, незнание своих индивидуальных способностей и в целом – нежелание заботиться о своем здоровье.
что означает высокий или низкий холестерин?
С понятием «холестерин» знаком практически каждый. Считающийся сугубо медицинским, это термин стал применятся в последнее время повсеместно. Производители, рекламируя свой продукт, заверяют покупателя: «Он хорош, поскольку не содержит холестерина». Нутрициологи разрабатывают программы, способствующие выведению холестерина и, тем самым, оздоровлению организма.
Производители, рекламируя свой продукт, заверяют покупателя: «Он хорош, поскольку не содержит холестерина». Нутрициологи разрабатывают программы, способствующие выведению холестерина и, тем самым, оздоровлению организма.
Однако, всё ли доподлинно известно об этом компоненте? Какова норма холестерина? И действительно ли надо всегда стараться снижать его уровень?
Холестерин: что это и для чего он необходим?
Многие уверены, что холестерин – вредный компонет, получаемый человеком с пищей. По этой причине, с ним необходимо бороться всеми доступными методами. Это утверждение справедливо лишь частично. Холестерин не всегда вреден. Более того, без него человеческий организм не может правильно функционировать. Итак, чем является холестерин для человека?
Под термином «холестерин» подразумевается соединение, которое относится к классу липидов и обеспечивает жировой обмен. Организм человека может сам синтезировать это вещество. Этот процесс происходит в кишечнике и печени. 80% всего холестерина производится внутри организма и только 20% поступает извне, с пищей.
80% всего холестерина производится внутри организма и только 20% поступает извне, с пищей.
Роль холестерина
Это органическое вещество обеспечивает естественное протекание многих физиологических процессов, без которых человек не может нормально жить.
Медики указывают на следующие важные функции холестерина:
- участвует в формировании клеточной стенки, которая защищает клетку от внешних воздействий,
- является обязательным компонентом миелиновой оболочки (защитный слой нервных волокон),
- придаёт прочность оболочкам,
- способствует синтезу витамина D под воздействием ультрафиолетовых лучей,
- регулирует проницаемость клеточных стенок, благодаря чему в клетку могут проникать питательные вещества,
- обеспечивает процес желчеобразования,
- участвует в обмене жирорастворимых витаминов,
- защищает эритроциты (клетки крови) от гемолитических ядов (стрептококковых, стафилококковых токсинов и проч.
 ),
), - способствует синтезу гормонов (продуцируемых половыми железами и корковым слоем надпочечников),
- обеспечивает синтез жирных кислот в печени, которые расщепляют и перерабатывают липиды, получаемые с пищей,
- улучшает работу серотониновых рецепторов, ответственных за хорошее настроение.
Таким образом, холестерин необходим для формирования клеток и их правильного функционирования. Он обеспечивает работоспособность мышц и костей, функциональность оболочек нервных волокон. Это органическое вещество способствует синтезу гормонов, участвует в обмене веществ, помогает усвоению организмом витаминов Е, А и К.
Уровень холестерина
Опровергая некоторые из существующих мифов насчёт вреда холестерина, надо всё же отметить, что он полезен для организма только в том случае, когда его концентрация колеблется в пределах нормы. Допустимы лишь незначительные отклонения. Они обусловлены индивидуальными особенностями.
Для выяснения уровня холестерина в крови необходимо обратится к терапевту. Специалист назначит анализ крови. Дабы исследование дало достоверные результаты, обследуемый накануне должен воздержаться от физической нагрузки и отказаться от алкоголя, а кровь сдавать натощак.
Специалист назначит анализ крови. Дабы исследование дало достоверные результаты, обследуемый накануне должен воздержаться от физической нагрузки и отказаться от алкоголя, а кровь сдавать натощак.
Норма холестерина в соответствии в возрастом
Нормой холестерина по возрасту считают следующие показатели (ммоль/л):
- дети до 5 лет: 2.9-5.25,
- младший школьный возраст (5-10 лет): 3.13-5.3,
- школьники 10-15 лет: 3.08-5.23,
- молодые люди 15-40 лет: 3.37-6.58 (для женщин — до 5.96),
- зрелые люди 40-60 лет: 4,09-7.38,
- люди в возрасте старше 60 лет: 4.09-7.85։
Значительные отклонения от нормы свидетельствуют о проблемах нарушения деятельности внутренних органов.
Высокий уровень
У некоторых пациентов наблюдается высокий уровень холестерина. Это довольно неприятное состояние, которое может привести к развитию различных заболеваний. При повышении холестерина стенки сосудов теряют свою эластичность. Внутри артерий начинают образовываться атеросклеротические бляшки. Последние приводят к сужению кровяного русла.
Внутри артерий начинают образовываться атеросклеротические бляшки. Последние приводят к сужению кровяного русла.
Нарушается кровообращение.
В этих условиях внутренние органы не могут получать достаточное количество питательных веществ и кислорода. Развивается кислородное голодание. Это состояние представляет наибольшую опасность для головного мозга и сердечной мышцы.
Высокий уровень холестерина угрожает следующими осложнениями:
- инсульт,
- деменция,
- ишемическая болезнь,
- инфаркт,
- атрофия мышечной ткани нижних конечностей,
- выраженный болевой синдром в нижних конечностях,
- гангрена.
Каковы причины высокого холестерина?
Повышению концентрации этого органического вещества могут способствовать следующие причины:
- Неправильное питание. Это одна из основных причин проблемы. Злоупотребление жирной, копчёной пищей и «фастфудом» приводит к печальным последствиям.
 При этом нутрициологи утверждают, что холестерин, входящий в состав мяса и яиц, не столь опасен, сколь колбасные изделия и сало.
При этом нутрициологи утверждают, что холестерин, входящий в состав мяса и яиц, не столь опасен, сколь колбасные изделия и сало. - Вредные привычки. Курение и злоупотребление алкогольными напитками усугубляют состояние сосудов и вызывают повышение концентрации холестерина.
- Гиподинамия. Отсутствие физической активности приводит к замедлению общего кровоснабжения. На фоне гиподинамии в сосудах начинается накапливание холестерина.
- Генетические заболевания. Некоторые из заболеваний, передающихся по наследству, сопровождаются повышением уровня холестерина.
- Беременность. На этом этапе жизни уровень органического вещества может повыситься.
Повышение концентрации холестерина может быть обусловлено следующими протекающими в организме заболеваниями:
- атеросклероз,
- сахарный диабет,
- заболевания почек,
- гипотиреоз,
- ишемическая болезнь,
- патологии печени,
- подагра,
- нарушение функции органов ЖКТ.

Как понизить холестерин: четыре совета
Если в результате исследований были получены высокие показатели, не надо поддаваться панике. Следуйте этим советам:
- Обратитесь к врачу. Без чёткого диагноза и выяснения причин повышения концентрации опасного вещества попытка регулировки уровня последнего является весьма проблематичным делом. Надо обязательно дообследоваться и строго следовать всем предписаниям специалиста.
- Упорядочите питание. Можно заметно понизить показатели холестерина, исключив из рациона все вредные продукты.
- Займитесь спортом. Пересмотрите свой образ жизни и выберите удобный для вас вид физической активности (фитнес, велоспорт, плавание, пробежки).
- Откажитесь от вредных привычек. Обязательно бросьте курение и полностью откажитесь от алкоголя. Только в этом случае можно ожидать положительного эффекта от лечения.
Не забывайте регулярно посещать врача и проверять уровень холестерина в крови. Это поможет, при необходимости, вовремя скорректировать лечение.
Это поможет, при необходимости, вовремя скорректировать лечение.
Низкий уровень
Проблемы, связаные со значительным повышением уровня холестерина, знакомы практически всем. Однако то, чем опасно снижение последнего, заботит очень немногих. Дабы понять, чем чревато снижение уровня холестерина, достаточно только вспомнить, какие функции он обеспечивает.
Снижение уровня органического вещества ниже нормы может привести к развитию следующих осложнений:
- ожирение,
- гипертиреоз,
- хронические болезни ЖКТ,
- остеопороз,
- снижение либидо,
- патологии репродуктивной системы (вплоть до бесплодия),
- психические нарушения (возможны проявления тяги к суициду),
- гиповитаминозы А, D, К, Е,
- геморрагический инсульт,
- сахарный диабет.
Причины снижения холестерина
Дабы понять, что делать при значительном снижении концентрации холестерина, надо выяснить причины проблемы. К сожалению, всё внимание учёных приковано к повышенному содержанию холестерина. По этой причине генез патологического снижения уровня холестерина до конца не изучен.
К сожалению, всё внимание учёных приковано к повышенному содержанию холестерина. По этой причине генез патологического снижения уровня холестерина до конца не изучен.
- Неправильное питание. У истоков патологии могут лежать длительное голодание, строгие диеты, анорексия. Неправильно сбалансированное питание (лишённое достаточного количества жиров) и нездоровые формы вегетарианства зачастую приводят к резкому снижению содержания жизненно необходимых для организма веществ.
- Заболевания печени. При таких патологиях нарушается функция органа. Именно печень является главным поставщиком «собственного» холестерина организма.
- Заболевания ЖКТ. Различные процессы, которые нарушают нормальное усваивание питательных веществ, могут привести к нарушению баланса важных компонентов, в том числе, холестерина.
- Нарушение функции щитовидной железы. Неправильное функционирование этого органа может привести к дефициту столь необходимого компонента.
- Тяжёлая интоксикация, инфекции.
 Серьёзные интоксикации или инфекционные процессы, осложнённые туберкулёзом, сепсисом или циррозом, могут вызвать дефицит холестерина.
Серьёзные интоксикации или инфекционные процессы, осложнённые туберкулёзом, сепсисом или циррозом, могут вызвать дефицит холестерина.
Как повысить холестерин?
Самое главное – не занимайтесь самолечением. Обязательно обратитесь к врачу. Только специалист может правильно подобрать лечение. А чтобы лечение дало положительный эффект, питайтесь правильно и реализуйте умеренную физическую нагрузку.
ВЫСОКОИНТЕНСИВНАЯ ГИПОЛИПИДЕМИЧЕСКАЯ ТЕРАПИЯ И НИЗКИЙ УРОВЕНЬ ХОЛЕСТЕРИНА ЛИПОПРОТЕИДОВ НИЗКОЙ ПЛОТНОСТИ: ОПРАВДАН ЛИ ТАКОЙ ПОДХОД В КЛИНИЧЕСКОЙ ПРАКТИКЕ? ВЗГЛЯД НА ПРОБЛЕМУ | Бубнова
1. Ference BA, Ginsberg HN, Graham I, et al. Low-density lipoproteins cause atherosclerotic cardiovascular disease. 1. Evidence from genetic, epidemiologic, and clinical studies. A consensus statement from the European Atherosclerosis Society Consensus Panel. European Heart Journal 2017; 38: 2459-72. DOI: 10.1093/eurheartj/ehx144.
DOI: 10.1093/eurheartj/ehx144.
2. Holmes MV, Asselbergs FW, Palmer TM, et al. Mendelian randomization of blood lipids for coronary heart disease. Eur Heart J 2015; 36: 539-50. DOI: 10.1093/eurheartj/eht571.
3. Catapano AL, Graham I, De Backer G, et al. 2016 ESC/EAS Guidelines for the Management of Dyslipidaemias. The Task Force for the Management of Dyslipidaemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS) Eur Heart J 2016; 37: 2999-3058. DOI: 10.1093/eurheartj/ehw272.
4. Jacobson TA, Ito MK, Maki KC, et al. National Lipid Association Recommendations for Patient-Centered Management of Dyslipidemia: Part 1–Full Report J Clinical Lipidology 2015; 9: 129-69.DOI:10.1016/j.jacl.2015.02.003.
5. Ежов М. В., Сергиенко И. В., Аронов Д. М. и др. Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза Российские рекомендации VI пересмотр. Атеросклероз и дислипидемии. 2017; 3 (28): 5-22.
Ежов М. В., Сергиенко И. В., Аронов Д. М. и др. Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза Российские рекомендации VI пересмотр. Атеросклероз и дислипидемии. 2017; 3 (28): 5-22.
6. Baigent C, Blackwell L, Emberson J, et al. Cholesterol Treatment Trialists’ (CTT) Collaboration, Efficacy and safety of more intensive lowering of LDL cholesterol: a metaanalysis of data from 170,000 participants in 26 randomised trials. Lancet 2010; 376: 1670-81. DOI: 10.1016/S0140-6736(10)61350-5.
7. Collins R, Reith C, Emberson J, et al. Interpretation of the evidence for the efficacy and safety of statin therapy. Lancet 2016; 388: 2532-61. DOI: 10.1016/S01406736(16)31357-5.
8. Silverman MG, Ference BA, Im K, et al. Association between lowering LDL-C and cardiovascular risk reduction among different therapeutic interventions: a systematic review and meta-analysis. JAMA 2016; 316: 1289-97. DOI: 10.1001/jama.2016.13985.
JAMA 2016; 316: 1289-97. DOI: 10.1001/jama.2016.13985.
9. Schwartz GG, Olsson AG, Ezekowitz MD, et al. Effects of atorvastatin on early recurrent ischemic events in acute coronary syndromes: the MIRACL study: a randomized controlled trial. JAMA 2001; 285: 1711-8. PMID: 11277825.
10. Cannon CP, Braunwald E, McCabe CH, et al. Intensive versus Moderate Lipid Lowering with Statins after Acute Coronary Syndromes. Pravastatin or Atorvastatin Evaluation and Infection Therapy–Thrombolysis in Myocardial Infarction 22 N Engl J Med 2004; 350:.1495-504. DOI: 10.1056/NEJMoa040583.
11. Wiviott SD, Cannon CP, Morrow DA, et al. Can low-density lipoprotein be too low? The safety and efficacy of achieving very low low-density lipoprotein with intensive statin therapy: a PROVE IT-TIMI 22 substudy. J Am Coll Cardiol 2005; 46: 1411-6. DOI: 10.1016/j.jacc.2005.04.064.
J Am Coll Cardiol 2005; 46: 1411-6. DOI: 10.1016/j.jacc.2005.04.064.
12. Cannon CP, Blazing MA, Giugliano RP, et al. IMPROVE-IT Investigators. Ezetimibe added to statin therapy after acute coronary syndromes. N Engl J Med. 2015; 372: 2387-97. DOI: 10.1056/NEJMoa1410489.
13. Sabatine MS, Giugliano RP, Keech AC, et al. FOURIER Steering Committee and Investigators. Evolocumab and Clinical Outcomes in Patients with Cardiovascular Disease. N Engl J Med 2017; 376: 1713-22. DOI: 10.1056/NEJMoa1615664.
14. Koskinas КC, Siontis GCM, Piccolo R, et al. Effect of statins and non-statin LDL-lowering medications on cardiovascular outcomes in secondary prevention: a meta-analysis of randomized trials Eur Heart J 2018; 39; 1172-80. DOI: 10.1093/eurheartj/ehx566.
15. Liao JK. Safety and efficacy of statins in Asians. Am J Cardiol 2007; 99: 410-4. DOI: 10.1016/j.amjcard.2006.08.051.
Liao JK. Safety and efficacy of statins in Asians. Am J Cardiol 2007; 99: 410-4. DOI: 10.1016/j.amjcard.2006.08.051.
16. Hwang D, Kim HK, Lee JM, et al. The KAMIR Investigators. Effects of Statin Intensity on Clinical Outcome in Acute Myocardial Infarction Patients. Circ J 2018; 82: 1112-20. DOI: 10.1253/circj.CJ-17-1221.
17. Boekholdt SM, Hovingh GK, Mora S, et al. Very Low Levels of Atherogenic Lipoproteins and the Risk for Cardiovascular Events A Meta-Analysis of Statin Trials JACC, 2014; 5: 485-94. DOI: 10.1016/j.jacc.2014.02.615.
18. Giugliano RP, Pedersen TR, Park JG, et al. FOURIER Investigators. Clinical efficacy and safety of achieving very low LDL-cholesterol concentrations with the PCSK9 inhibitor evolocumab: a prespecified secondary analysis of the FOURIER trial. Lancet. 2017; 390: 1961-71. DOI: 10.1016/S0140-6736(17)32290-0.
Lancet. 2017; 390: 1961-71. DOI: 10.1016/S0140-6736(17)32290-0.
19. Jellinger PS, Handelsman Y, Rosenblit PD, et al. American Association Of Clinical Endocrinologists And American College Of Endocrinology guidelines for management of dyslipidemia and prevention of cardiovascular disease — executive summary. Endocr Pract. 2017; 23 (4): 479-97. DOI: 10.4158/EP171764.GL.
20. Bertoluci MC, Moreira RO, Faludi A, et al. Brazilian guidelines on prevention of cardiovascular disease in patients with diabetes: a position statement from the Brazilian Diabetes Society (SBD), the Brazilian Cardiology Society (SBC) and the Brazilian Endocrinology and Metabolism Society (SBEM). Diabetol Metab Syndr. 2017; 9: 53. DOI: 10.1186/s13098-017-0251-z.
21. Ridker PM, Danielson E, Fonseca EAH, et al.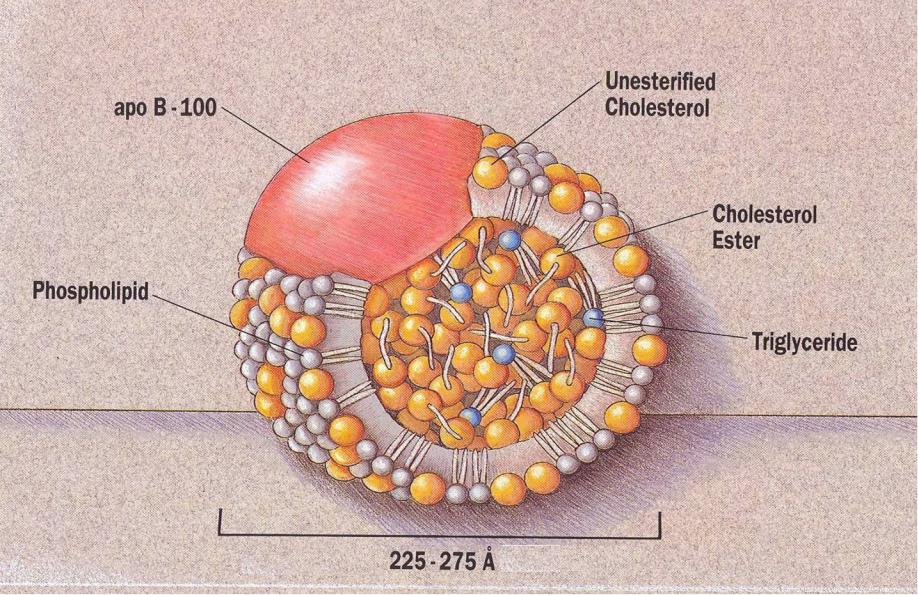 Rosuvastatin to prevent vascular events in men women with elevated C-Reactive Protein. N Engl J Med. 2008; 359: 2195-207. DOI: 10.1056/NEJMoa0807646.
Rosuvastatin to prevent vascular events in men women with elevated C-Reactive Protein. N Engl J Med. 2008; 359: 2195-207. DOI: 10.1056/NEJMoa0807646.
22. Hsia J, MacFadyen JG, Monyak J, Ridker PM. Cardiovascular event reduction and adverse events among subjects attaining low-density lipoprotein cholesterol <50 mg/dl with rosuvastatin The JUPITER Trial (Justification for the Use of Statins in Prevention: an Intervention Trial Evaluating Rosuvastatin). J Am Coll Cardiol 201; 157: 1666-75. DOI: 10.1016/j.jacc.2010.09.082.
23. Fernández-Friera L, Fuster V, López-Melgar B, et al. Normal LDL-Cholesterol Levels Are Associated With Subclinical Atherosclerosis in the Absence of Risk Factors. J Am Coll Cardiol 2017; 70: 2979-91. DOI: 10.1016/j.jacc.2017.10.024.
24. Tsujita K, Sugiyama S, Sumida H, et al. Impact of dual lipid-lowering strategy with ezetimibe and atorvastatin on coronary plaque regression in patients with percutaneous coronary intervention: the multicenter randomized controlled PRECISEIVUS trial. J Am Coll Cardiol 2015; 66: 495-507. DOI: 10.1016/j.jacc.2015.05.065.
Tsujita K, Sugiyama S, Sumida H, et al. Impact of dual lipid-lowering strategy with ezetimibe and atorvastatin on coronary plaque regression in patients with percutaneous coronary intervention: the multicenter randomized controlled PRECISEIVUS trial. J Am Coll Cardiol 2015; 66: 495-507. DOI: 10.1016/j.jacc.2015.05.065.
25. Nicholls SJ, Ballantyne CM, Barter PJ, et al. Effect of two intensive statin regimens on progression of coronary disease. N Engl J Med 2011; 365: 2078-87. DOI: 10.1056/NEJMoa1110874.
26. Nissen SE, Tuzcu EM, Schoenhagen P, et al. Effect of intensive compared with moderate lipid-lowering therapy on progression of coronary atherosclerosis. A randomized controlled trial. JAMA 2004; 291: 1071-80. DOI: 10.1001/jama.291.9.1071.
27. Crouse III JR, Raichlen JS, Evans GW, et al. Effects of Rosuvastatin on progression of carotid intima-media thickness in low-risk individuals with subclinical аtherosclerosis. The METEOR trial. JAMA 2007; 297: 1344-53. DOI: 10.1001/jama.297.12.1344.
Effects of Rosuvastatin on progression of carotid intima-media thickness in low-risk individuals with subclinical аtherosclerosis. The METEOR trial. JAMA 2007; 297: 1344-53. DOI: 10.1001/jama.297.12.1344.
28. Nicholls SJ, Puri R, Anderson T, et al. Effect of evolocumab on progression of coronary disease in statin-treated patients. The GLAGOV randomized clinical trial. JAMA 2016; 316: 2373-84. DOI: 10.1001/jama.2016.16951.
29. Kataoka Y, Hammadah M, Puri R, et al. Plaque microstructures in patients with coronary artery disease who achieved very low low-density lipoprotein cholesterol levels. Atherosclerosis, 2015; 242: 490-5. DOI: 10.1016/j.atherosclerosis.2015.08.005.
30. Falk E, Nakano M, Bentzon JF, et al. Update on acute coronary syndromes: the pathologists’ view. Eur. Heart J. 2013; 34: 719-28. DOI: 10.1093/eurheartj/ehs411.
Eur. Heart J. 2013; 34: 719-28. DOI: 10.1093/eurheartj/ehs411.
31. Virmani R, Kolodgie FD, Burke AP, et al. Lessons from sudden coronary death: a comprehensive morphological classification scheme for atherosclerotic lesions, Arterioscler. Thromb. Vasc. Biol. 2000; 20: 1262-75.
32. Puri R, Nissen SE, Libby P, et al. C-reactive protein, but not low-density lipoprotein cholesterol levels, associate with coronary atheroma regression and cardiovascular events after maximally intensive statin therapy, Circulation, 2013; 128: 2395-403. DOI: 10.1161/CIRCULATIONAHA.113.004243.
33. Ference BA, Yoo W, Alesh I, et al. Effect of long-term exposure to lower low-density lipoprotein cholesterol beginning early in life on the risk of coronary heart disease: a Mendelian randomization analysis. J Am Coll Cardiol 2012; 60: 2631-9. DOI: 10.1016/j.jacc.2012.09.017.
J Am Coll Cardiol 2012; 60: 2631-9. DOI: 10.1016/j.jacc.2012.09.017.
34. Vallejo-Vaz AJ, Robertson M, Catapano AL, et al. LDL-Cholesterol Lowering for the Primary Prevention of Cardiovascular Disease Among Men with Primary Elevations of LDL-Cholesterol Levels of 190 mg/dL or Above: Analyses from the WOSCOPS 5-year Randomised Trial and 20-year Observational Follow-Up. Circulation, 2017; 136: 1876-91. DOI: 10.1161/CIRCULATIONAHA.117.027966.
35. Ference B. A naturally randomized trial comparing the effect of long-term exposure to LDL-C, lower SBP, or both on the risk of cardiovascular disease. European Society of Cardiology Congress 2016; August 29, 2016; Rome, Italy. Abstract 3163.
36. Descamps OS, Bruniaux M, Guilmot PF, et al. Lipoprotein concentrations in newborns are associated with allelic variations in their mothers. Atherosclerosis 2004; 172: 287-98. DOI: 10.1016/j.atherosclerosis.2003.11.002.
Atherosclerosis 2004; 172: 287-98. DOI: 10.1016/j.atherosclerosis.2003.11.002.
37. Chapman MJ. Animal lipoproteins: chemistry, structure, and comparative aspects. J Lipid Res 1980; 21: 789-853.
38. Brown MS, Goldstein JL. A receptor-mediated pathway for cholesterol homeostasis. Science, 1986, 232, 34-47.
39. Armitage J. The safety of statins in clinical practice. Lancet 2007; 370: 1781-90. DOI: 10.1016/S0140-6736(07)60716-8.
что делать, как понизить показатель
Собирает анамнез и определяет дальнейшие методы обследования терапевт. Он анализирует информацию об общесоматическом состоянии и предрасположенности к сосудистым проблемам: измеряет давление, рассчитывает индекс массы тела, изучает перенесенные заболевания, направляет к узким специалистам.
Кардиолог – первый доктор в дальнейшей цепочке обследования. Он определит, насколько «забиты» сосуды, назначит биохимический анализ крови и коагулограмму. Дополнительно проводятся:
- ЭКГ;
- ЭХО-КГ;
- ангиография;
- УЗИ сонных артерий.
Эндокринолог обследует всех пациентов с сахарным диабетом, а также женщин, принимающих оральные контрацептивы или находящихся в периоде менопаузы. Контроль гормонального фона помогает определить, какими средствами нужно корректировать уровень холестерина.
Гастроэнтеролог исключает заболевания печени и желчного пузыря, поскольку это главные органы, отвечающие за потерю липидов высокой плотности, необходимых человеку для нормального метаболизма.
Диетолог на основании обследования и показателей анализов расписывает режим питания.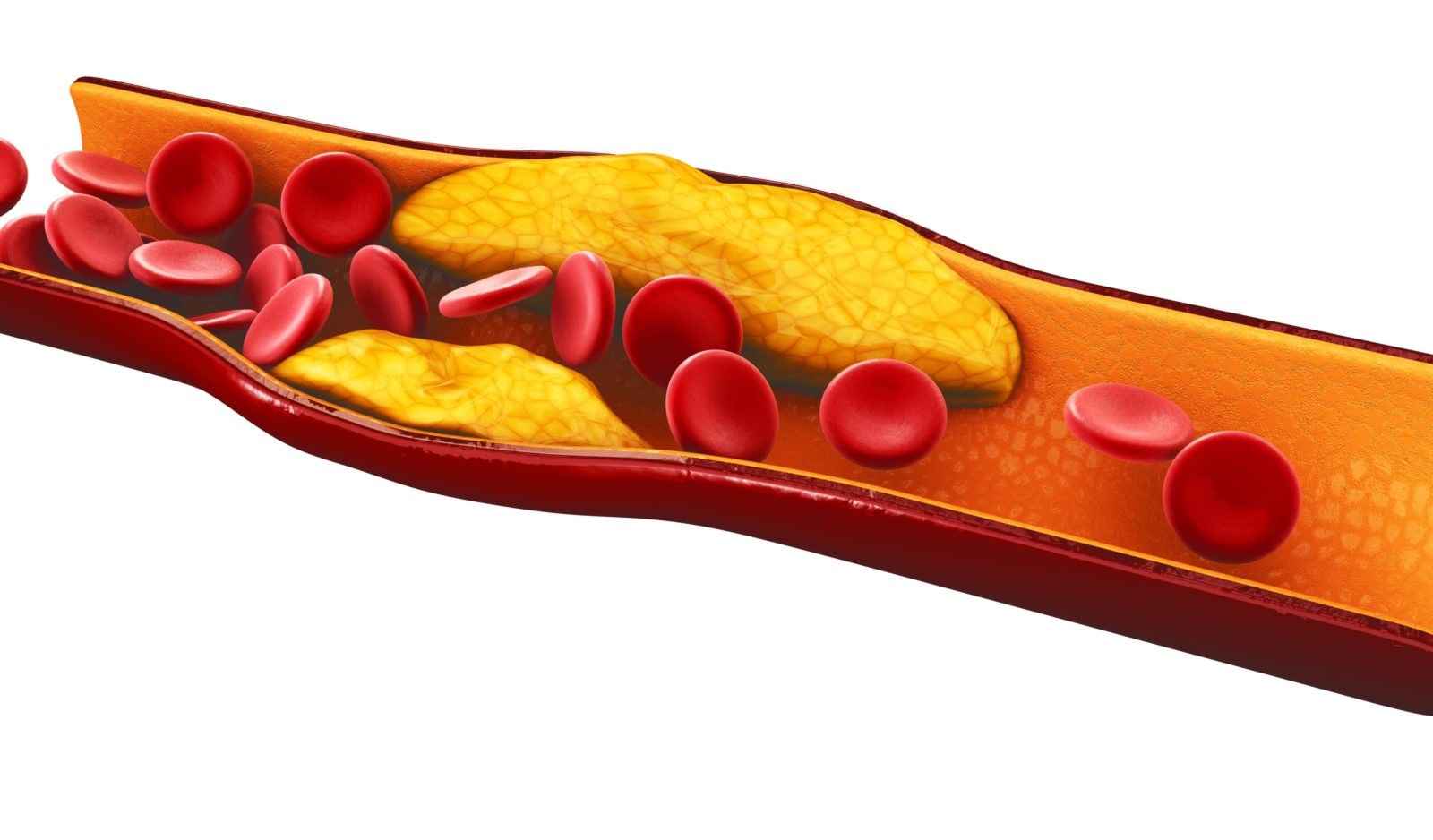 Примерно 30% холестерина попадает в организм с пищей, поэтому правильная диета – самый простой и быстрый способ скорректировать жировой обмен веществ.
Примерно 30% холестерина попадает в организм с пищей, поэтому правильная диета – самый простой и быстрый способ скорректировать жировой обмен веществ.
Генетик необходим, если уровень липопротеинов повышен у ребенка младше 15 лет. Основная причина такого явления – наследственность.
Невролог ведет пациента при диагностированном атеросклерозе – закупорке сосудов.
Сдать все необходимые анализы и проконсультироваться у специалистов можно в государственной или частной клинике. В La Salute есть собственная лаборатория, поэтому обследование займет 1-2 дня, включая инструментальную диагностику.
Почему надо следить за уровнем холестерина
На сегодняшний день хорошо изучены факторы риска развития сердечно — сосудистых заболеваний. К их числу относятся:
- возраст
- пол (мужчины более подвержены сердечно — сосудистым заболеваниям)
- артериальная гипертония
- курение
- ожирение
- малоподвижный образ жизни
- наследственность
- сахарный диабет.
Высокий уровень холестерина в крови — это главный фактор риска сердечно — сосудистых заболеваний.
Что такое холестерин?
Холестерин это вещество, которое вырабатывается в печени человека, а также в небольшом количестве попадает в организм с определенными продуктами: жирное мясо, яичный желток, морепродукты, масло, печень, почки, мозги и другие.
Липидный жир в крови не растворяется, чтобы попасть с кровотоком в клетки, ему нужен «переносчик». Роль этих переносчиков выполняют липопротеины (соединение белков -протеинов с жиром). Липопротеины бывают высокой и низкой плотности. На внутренних стенках сосудов остаются липопротеины низкой плотности (ЛНП). Это «плохой» холестерин. Он образует атеросклеротические бляшки, из-за которых кровь все хуже снабжает сердечную мышцу кислородом и питательными веществами. Еще есть липопротеины высокой плотности (ЛВП) — это «хороший» холестерин. Он задействован в строительстве клеток, синтезе гормонов и витамина D. Печень вырабатывает из «хорошего» холестерина желчные кислоты, которые помогают переваривать жиры в тонком кишечнике. А еще «хороший» холестерин выносит из клеток излишки «плохого». Общий холестерин — это сумма «хорошего» и «плохого».
Источник «плохого» холестерина — продукты животного происхождения: свинина, говядина, баранина, сало, куриные окорочка и поджаристая кожица, яичные желтки, сливочное масло, сметана, твердые сыры, творог, шоколад. Но не надо от всего этого отказываться! Необходимо следить за тем, чтобы не перебрать норму. В день требуется не более 300 миллиграммов холестерина.
Как можно проверить уровень холестерина?
Для этого нужно просто сдать кровь на анализ, который называется липидограмма. Обязательное условие сдавать кровь нужно после 8-12 часового голодания(то не есть не принимать пищу после 18.00 накануне сдачи анализа ). Согласно современным рекомендациям Европейской Ассоциации Кардиологов липидный профиль должен быть следующим:
- общий холестерин, ммоль/л < 5.0;
- холестерин липопротеидов низкой плотности ( плохой ) ммоль/л < 3,0;
- триглицериды, ммоль/л < 2,0;
- холестерин липопротеидов высокой плотности ( хороший ), ммоль/л 1,0
Как можно снизить уровень холестерина?
Прежде всего постарайтесь изменить свой образ жизни.
Советы:
1.Следите за массой тела. Чем вы полнее, тем больше холестерина производит ваш организм. Каждое увеличение массы тела на 0,5 кг повышает уровень холестерина на 2 единицы.
2.Сократите потребление продуктов содержащих животные жиры:субпродукты,мясные бульоны, телятину, свинину, жирную баранину. Употребляйте мясо индейки, кролика, морепродукты.
3.Исключите из рациона: сосиски, колбасы, полуфабрикаты, жирные сорта сыра.
4.Переключитесь на оливковое масло. Оливковое масло и некоторые другие продукты, такие, как орехи, авокадо благоприятно влияют на уровень холестерина.
5.Не ешьте много яиц. Если вам хочется съесть яйцо и при этом избежать риска, сократите их потребление до 3 штук в неделю. Так как холестерин содержится только в желтках, белки вы можете есть свободно, заменяя 1 яйцо 2 белками, когда, например, печете что-нибудь.
6.Налегайте на бобы. Питательные и недорогие, бобы и другие бобовые содержат растворимую в воде клетчатку под названием пектин, который окружает холестерин и выводит его из организма. Не надо беспокоиться о том, что бобы вам надоедят, так как существует множество их разновидностей: морские бобы, бобы в форме почек, соевые, черные бобы и т.д., а способностью понижать холестерин обладают все бобовые.
7.Ешьте больше фруктов. Фрукты также обладают способностью снижать холестерин из-за наличия в них пектина.
8.Подключите овес. Овес, овсяные хлопья, отруби снижают уровень холестерина подобно богатым пектином фруктам.
9.Немного кукурузы. Кукурузные отруби столь же эффективно снижают уровни холестерина, как и овсяные отруби и бобы.
10.Морковь также снижает холестерин, так как содержит пектин.
11.Ешьте чеснок. Исследователи давно знали, что большое количество сырого чеснока может сократить вредные жиры в крови.
12.Фитнес. Один из лучших способов поднять уровень хорошего холестерина — это интенсивные физические упражнения, которые снижают уровень плохого ЛНП.
13.Не курите. Курильщики всегда имеют низкий уровень хорошего холестерина.
Тщательным соблюдением такой диеты можно добиться снижения холестерина крови на 10-12%.
Если соблюдение диеты в течение 6-8 недель не приведет к желательному снижению уровня общего холестерина крови (менее 5 ммоль/л), значит риск развития заболеваний, вызванных атеросклерозом, остается по-прежнему высоким. В этой ситуации врач поставит перед вами вопрос о назначении лекарств, снижающих холестерин. Таких препаратов сейчас много. Но главное — не заниматься самолечением, наслушавшись реклам о чудодейственных и безопасных пищевых добавках. Из пищевых добавок могут действовать только те, которые содержат известные компоненты пищи, воздействующие на холестерин, например, препараты растворимой клетчатки. Но их эффективность не выше, чем хорошо налаженной диеты, они лишь помогают ее действию.
Препараты, применяемые для снижения плохого холестерина:
- Статины(считаются наилучшими) — снижение уровня плохого холестерина на 25-45%;
- Смолы-секвестранты
- Никотиновая кислота и ее производные — снижение на 30-40%;
- Фибраты
Из медикаментов, используемых для снижения уровня холестерина крови, врачи чаще всего назначают статины. Эти препараты в обычных дозах снижают холестерин на 20-40%. Cтатины не только снижают холестерин крови, но и облегчают течение заболеваний, вызванных атеросклерозом, уменьшают смертность от сердечно — сосудистых заболеваний и общую смертность. Кардиологи всего мира придерживаются мнения, что каждый человек старше 20 лет должен знать свой уровень холестерина, т.е. сделать необходимый анализ крови. Если холестерин повышен — он опасен, как фактор, способствующий развитию атеросклероза и тяжелых сердечно-сосудистых заболеваний.
ХОЛЕСТЕРИН ЛИПОПРОТЕИДОВ НИЗКОЙ ПЛОТНОСТИ
Липопротеины низкой плотности (ЛПНП, LDL-С) являются одной из транспортнывх форм переноса липидов.
Их часто называют «плохим» холестерином, поскольку они способствуют отложению его излишков на стенках кровеносных сосудов, что приводит к атеросклерозу и сердечно-сосудистым патологиям. Обратному процессу способствуют липопротеины высокой плотности (ЛПВП, HDL-C), которые транспортируют холестерин в печень, где он перерабатывается. Уровень ЛПНП лучше коррелирует с риском развития атеросклероза, чем уровень общего холестерина.
В каких случаях обычно назначают исследование?
Тест на липопротеины низкой плотности входит в исследования «Липидный профиль, базовый» и «Липидный профиль расширенный». Оба комплексных лабораторных теста используются для скрининга нарушений обмена липидов и определения рисков развития сердечно-сосудистых заболеваний.
Оценка уровня ЛПНП важна у пациентов с нарушениями липидного обмена.
Анализ является обязательным при наличии факторов риска атеросклероза и сердечно-сосудистых заболеваний. К факторам риска относятся: семейная история ишемической болезни сердца (ИБС), гипертония, курение, ожирение, сахарный диабет и низкий уровень холестерина ЛПВП.
Высокий уровень ЛПВП (липопротеинов высокой плотности, HDL-C) считается благоприятным фактором, уменьшающим риск.
Что именно определяется в процессе анализа?
Уровень ЛПНП в сыворотке крови определяется колориметрическим методом. У пациентов с крайне высоким уровнем триглицеридов, а также у пациентов с семейной гиперлипопротеинемией III типа значения ЛПНП могут быть искажены.
Что означают результаты теста?
Нормальный уровень липидов в целом помогает поддерживать здоровье сердечно-сосудистой системы и снижает шансы развития заболеваний. Лечащий врач будет принимать во внимание результаты LDL-C и других компонентов липидного профиля, а также иные факторы риска, чтобы определить общую вероятность развития сердечно-сосудистых заболеваний у пациента, независимо от того, требуется ли лечение и, если нужно, подобрать наиболее эффективную программу терапии.
Согласно NCEP (National Cholesterol Education Program), если у человека нет других факторов риска, содержание LDL-C можно оценить следующим образом:
- менее 2,6 ммоль/л) – оптимальное значение;
- 2,6-3,3 ммоль/л – близкое к оптимальному;
- 3,4-4,1 ммоль/л – пограничное;
- 4,1-4,90 ммоль/л – высокое;
- более 4,90 ммоль/л — очень высокое.
Целевые значения для LDL-C могут меняться в зависимости от индивидуальных особенностей пациента. Изменение образа жизни (диета, физические упражнения) рекомендуется в качестве лечения для умеренно повышенного содержания ЛПНП. Определенные комбинации значений LDL-C и отдельных факторов риска требуют лечения статинами для снижения уровня холестерина в сочетании с изменением образа жизни.
Низкая концентрация ЛПНП обычно не вызывает беспокойства у врачей, однако такой результат может наблюдаться у людей с наследственным дефицитом липопротеидов (гипобеталипопротеинемия), гипертиреозом, инфекционно-воспалительными процессами или циррозом печени.
Сроки выполнения теста
Обычно результат можно получить уже на следующий день.
Как подготовиться к анализу?
Кровь надо сдавать натощак.
Уровень холестерина: может ли он быть слишком низким?
Может ли ваш общий уровень холестерина быть слишком низким?
Ответ от Франсиско Лопеса-Хименеса, доктора медициныВысокий уровень холестерина в крови увеличивает риск ишемической болезни сердца. Более низкий уровень холестерина обычно лучше, но в редких случаях очень низкий уровень липопротеинов низкой плотности (ЛПНП, или «плохой») холестерина или очень низкий уровень общего холестерина были связаны с некоторыми проблемами со здоровьем.
Врачи все еще пытаются узнать больше о связи между низким уровнем холестерина и рисками для здоровья.Нет единого мнения о том, как определить очень низкий уровень холестерина LDL , но LDL будет считаться очень низким, если он составляет менее 40 миллиграммов на децилитр крови.
Хотя риски редки, очень низкие уровни ЛПНП холестерина могут быть связаны с повышенным риском:
- Рак
- Геморрагический инсульт
- Депрессия
- Беспокойство
- Преждевременные роды и низкий вес при рождении, если у вас низкий уровень холестерина во время беременности
Потенциальный риск снижения уровня LDL холестерина до очень низкого уровня не подтвержден, и его связь с определенными рисками для здоровья все еще обсуждается.
Недавние испытания с использованием новых методов лечения для снижения холестерина достигли чрезвычайно низких значений холестерина без повышенного риска серьезных побочных эффектов, но последующее наблюдение было относительно коротким.
В некоторых случаях неясно, вызывает ли низкий уровень холестерина проблему со здоровьем или наоборот. Например, у людей с депрессией может быть низкий уровень холестерина, но не было доказано, что снижение холестерина с помощью терапии статинами вызывает депрессию.
Однако преимущества снижения общего холестерина и холестерина ЛПНП и были широко продемонстрированы, особенно у людей с сердечными заболеваниями или с высоким риском сердечных заболеваний или инсультов.
Если вас беспокоит уровень холестерина, проконсультируйтесь с врачом. Если вы принимаете статины, не прекращайте прием без предварительной консультации с врачом. Он или она может определить наиболее подходящий для вас диапазон холестерина.
с
Франсиско Лопес-Хименес, доктор медицины
- Arcus senilis: признак высокого холестерина?
- Соотношение холестерина или холестерин не-ЛПВП: что наиболее важно?
- Moayeri M, et al.Материнский липидный профиль и связь со спонтанными преждевременными родами: систематический обзор. Архив гинекологии и акушерства. 2017; 295: 313.
- Catapano AL, et al. Руководство ESC / EAS по лечению дислипидемии, 2016 г. Атеросклероз. 2016; 253: 281.
- Faselis C, et al. Вреден ли очень низкий уровень ХС-ЛПНП? Текущий фармацевтический дизайн. 2018; 24: 1.
- Cenik B, et al. Плазменные стерины и тяжесть депрессивных симптомов в популяционной когорте. PLoS One.2017; 12: e0184382. https://journals.plos.org/plosone/article?id=10.1371/journal.pone.0184382. По состоянию на 29 октября 2018 г.
- Гиполипидемия. Руководство Merck Professional Version. https://www.merckmanuals.com/professional/endocrine-and-metabolic-disorders/lipid-disorders/hypolipidemia. По состоянию на 26 октября 2018 г.
- Что означает ваш уровень холестерина. Американская Ассоциация Сердца. https://www.heart.org/en/health-topics/cholesterol/about-cholesterol/what-your-cholesterol-levels-mean.По состоянию на 29 октября 2018 г.
- Лопес-Хименес Ф (заключение эксперта). Клиника Майо. Рочестер, Миннесота, 6 ноября 2018 г.
- Olsson AG, et al. Может ли уровень холестерина ЛПНП быть слишком низким? Журнал внутренней медицины. 2017; 281: 534.
- Jorgensen D, et al. Более сильное пищевое воспаление связано с повышенными шансами депрессии независимо от оценки риска Фрамингема в Национальном обследовании здоровья и питания. Исследования питания. 2018; 54: 23.
Продукты и услуги
- Информационный бюллетень: Письмо о здоровье клиники Мэйо — цифровое издание
- Книга: Книга здоровья семьи клиники Мэйо, 5-е издание
.
Каковы признаки и симптомы синдромов низкого холестерина ЛПНП?
Велти ФК. Гипобеталипопротеинемия и абеталипопротеинемия. Курр Опин Липидол . 2014 июн.25 (3): 161-8. [Медлайн].
Сен Д., Дагделен С., Эрбас Т. Гепатостеатоз с гипобеталипопротеинемией. J Natl Med Assoc. . 2007 Март 99 (3): 284-6. [Медлайн].
Хуссейн М.М., Рава П., Пан X и др. Белок-переносчик микросомальных триглицеридов в плазме и клеточном метаболизме липидов. Курр Опин Липидол . 2008 июн.19 (3): 277-84. [Медлайн].
Young SG, Hubl ST, Smith RS и др. Семейная гипобеталипопротеинемия, вызванная мутацией в гене аполипопротеина B, которая приводит к укороченному виду аполипопротеина B (B-31). Уникальная мутация, которая помогает определить часть молекулы аполипопротеина B, необходимую для формата. Дж. Клин Инвест . 1990 Март 85 (3): 933-42. [Медлайн]. [Полный текст].
Линтон М.Ф., Фарезе Р.В., Янг С.Г.Семейная гипобеталипопротеинемия. Дж. Липид Рез. . 1993, апрель, 34 (4): 521-41. [Медлайн].
Tarugi P, Averna M, Di Leo E, et al. Молекулярная диагностика гипобеталипопротеинемии: обзор ENID. Атеросклероз . 2007 декабрь 195 (2): e19-27. [Медлайн].
Таруги П., Аверна М. Гипобеталипопротеинемия: генетика, биохимия и клинический спектр. Адв Клин Хим . 2011. 54: 81-107. [Медлайн].
Gutierrez-Cirlos C, Ordonez-Sanchez ML, Tusie-Luna MT, Patterson BW, Schonfeld G, Aguilar-Salinas CA.Семейная гипобеталипопротеинемия при стационарном обследовании: генетика, метаболизм и неалкогольная жировая болезнь печени. Энн Гепатол . 2011 апрель-июнь. 10 (2): 155-64. [Медлайн].
Герберт П.Н., Хьямс Дж. С., Бернье Д. Н. и др. Дефицит аполипопротеина B-100. Стеатоз кишечника, несмотря на синтез аполипопротеина B-48. Дж. Клин Инвест . 1985 августа 76 (2): 403-12. [Медлайн]. [Полный текст].
Di Leo E, Lancellotti S, Penacchioni JY, et al.Мутации в гене MTP при абета- и гипобета-липопротеинемии. Атеросклероз . 2005 июнь 180 (2): 311-8. [Медлайн].
Рейдер DJ, Брюер HB младший Абеталипопротеинемия. Новые сведения о сборке липопротеинов и метаболизме витамина Е от редкого генетического заболевания. ЯМА . 1993. 270: 865-9. [Медлайн].
Замел Р., Хан Р., Поллекс Р.Л. и др. Абеталипопротеинемия: два клинических случая и обзор литературы. Орфанет Дж. Редкий Диск .2008 июл 8. 3:19. [Медлайн]. [Полный текст].
Berriot-Varoqueaux N, Aggerbeck LP, Samson-Bouma M и др. Роль микросомального белка-переносчика триглицеридов в абеталипопротеинемии. Анну Рев Нутр . 2000. 20: 663-97. [Медлайн].
Бернетт Дж. Р., Чжун С., Цзян З. Г. и др. Миссенс-мутации в APOB в домене betaalpha1 человеческого APOB-100 приводят к нарушению секреции ApoB и ApoB-содержащих липопротеинов при семейной гипобеталипопротеинемии. Дж Биол Химия . 17 августа 2007 г. 282 (33): 24270-83. [Медлайн]. [Полный текст].
Young SG, Bertics SJ, Curtiss LK, et al. Генетический анализ родственников с семейной гипобеталипопротеинемией. Доказательства двух отдельных дефектов гена: один связан с аномальным видом апоВ, аполипопротеином В-37; а второй связан с низкими концентрациями апоВ-100 в плазме. Дж. Клин Инвест . 1987 июн.79 (6): 1842-51. [Медлайн]. [Полный текст].
Мартин-Моралес Р., Гарсия-Диас Дж. Д., Таруги П., Гонсалес-Сантос П., Сааведра-Вальехо П., Магноло Л. и др.Семейная гипобеталипопротеинемия: анализ трех испанских случаев с двумя новыми мутациями в гене APOB. Ген . 2013 15 ноября. 531 (1): 92-6. [Медлайн].
Sankatsing RR, Fouchier SW, de Haan S, et al. Последствия семейной гипобеталипопротеинемии для печени и сердечно-сосудистой системы. Артериосклер Тромб Vasc Biol . 2005 25 сентября (9): 1979-84. [Медлайн]. [Полный текст].
Дикерт Дж. П., Уайт М., Кристманн Л. и др. Ангиоидные полосы, связанные с абеталипопротеинемией. Энн Офтальмол . 1989 Май. 21 (5): 173-5, 179. [Medline].
Dannoura AH, Berriot-Varoqueaux N, Amati P, et al. Болезнь Андерсона: исключение генов аполипопротеина и внутриклеточного транспорта липидов. Артериосклер Тромб Vasc Biol . 1999 октября 19 (10): 2494-508. [Медлайн]. [Полный текст].
Mehta NN, Desai HG. Стойкое повышение уровня трансаминаз из-за гетерозиготного (семейного) дефицита аполипопротеина B. Индийский Дж. Гастроэнтерол .1997 16 октября (4): 158-9. [Медлайн].
Roussell MA, Hill AM, Gaugler TL, West SG, Vanden Heuvel JP, Alaupovic P, et al. Говядина в исследовании оптимальной постной диеты: влияние на липиды, липопротеины и аполипопротеины. Ам Дж. Клин Нутр . 2011 г. 14 декабря [Medline].
Aguie GA, Rader DJ, Clavey V и др. Липопротеины, содержащие аполипопротеин В, выделенные от пациентов с абеталипопротеинемией и гомозиготной гипобеталипопротеинемией: идентификация и характеристика. Атеросклероз . 1995 Декабрь 118 (2): 183-91. [Медлайн].
Коллинз Д. Р., Нотт Т. Дж., Пиз Р. Дж. И др. Усеченные варианты аполипопротеина B вызывают гипобеталипопротеинемию. Нуклеиновые Кислоты Res . 1988, 12 сентября. 16 (17): 8361-75. [Медлайн]. [Полный текст].
Glueck CJ, Kelley W, Gupta A. Проспективная 10-летняя оценка гипобеталипопротеинемии в когорте из 772 пожарных и перекрестная оценка гипохолестеринемии у 1479 мужчин в Национальном обследовании здоровья и питания I. Метаболизм . 1997 июн. 46 (6): 625-33. [Медлайн].
Goerg KJ, Borchard F, Luley C и др. Белоснежные ворсинки тонкого кишечника при гипобеталипопротеинемии. Z Гастроэнтерол . 1996 Сентябрь 34 (9): 528-33. [Медлайн].
Granot E, Deckelbaum RJ. Семейная гипобеталипопротеинемия — различия в структуре и составе липопротеидов. Энн Нутр Метаб . 1993. 37 (5): 253-61. [Медлайн].
Грегг РЭ, Веттерау-младший.Молекулярные основы абеталипопротеинемии. Курр Опин Липидол . 1994 5 (2): 81-6. [Медлайн].
Хардман Д.А., Пуллингер С.Р., Гамильтон Р.Л. и др. Молекулярные и метаболические основы нормотриглицеридемической абеталипопротеинемии метаболического нарушения. Дж. Клин Инвест . 1991 ноябрь 88 (5): 1722-9. [Медлайн]. [Полный текст].
Хамфрис С.Е., Майли Ф., Гуднасон В. и др. Молекулярная генетика педиатрических липидных нарушений: последние достижения и направления будущих исследований. Педиатр Рес . 1993 Октябрь 34 (4): 403-15. [Медлайн].
Икеваки К., Нишиваки М., Сакамото Т. и др. Повышенная скорость катаболизма липопротеинов низкой плотности у людей с дефицитом белков-переносчиков эфиров холестерина. Дж. Клин Инвест . 1995 сентябрь 96 (3): 1573-81. [Медлайн]. [Полный текст].
Кейн JP, Гавел RJ. Нарушения биогенеза и секреции липопротеинов, содержащих B-аполипопротеины. Скривер С., Боде А., Слай В. и др., Ред. Метаболические и молекулярные основы наследственных заболеваний . 8-е изд. Нью-Йорк, штат Нью-Йорк: Макгроу-Хилл; 2001. 2717-52.
Кейдар С., Эциони А., Брук Дж. Г. и др. Смешанная гетерозиготность в отношении абеталипопротеинемии и семейной гипобеталипопротеинемии. Дж. Мед Генет . 1990, 27 февраля (2): 133-4. [Медлайн]. [Полный текст].
Маллой MJ, Кейн JP. Гиполипидемия. Мед Клин Норт Ам . 1982 марта 66 (2): 469-84. [Медлайн].
Нарчи Х., Амр С.С., Мэтью П.М. и др.Рахит как необычное начальное проявление абеталипопротеинемии и гипобеталипопротеинемии. Дж. Педиатр Эндокринол Метаб . 2001 марта, 14 (3): 329-33. [Медлайн].
Pessah M, Beucler I, Loux N и др. Генетическое исключение гена апо-B при рецессивной абеталипопротеинемии. Biochem Biophys Res Commun . 1993 15 января. 190 (1): 97-103. [Медлайн].
Raabe M, Kim E, Véniant M и др. Использование генно-инженерных мышей для понимания синдромов дефицита аполипопротеина-B у людей. Proc Assoc Am врачей . 1998 ноябрь-декабрь. 110 (6): 521-30. [Медлайн].
Шонфельд Г. Семейная гипобеталипопротеинемия: обзор. Дж. Липид Рез. . 2003 май. 44 (5): 878-83. [Медлайн]. [Полный текст].
Шонфельд Г. Гипобеталипопротеинемии. Анну Рев Нутр . 1995. 15: 23-34. [Медлайн].
Schonfeld G, Lin X, Yue P. Семейная гипобеталипопротеинемия: генетика и метаболизм. Клетка Мол Лайф Ски . 2005 июн. 62 (12): 1372-8. [Медлайн].
Шах СС, Десаи Х.Г. Дефицит аполипопротеинов и хронические заболевания печени. Дж. Ассошиэйтед врачей Индия . 2001 Февраль 49: 274-8. [Медлайн].
Tarugi P, Lonardo A, Ballarini G, et al. Исследование жировой болезни печени и липопротеинов плазмы на фоне семейной гипобеталипопротеинемии из-за новой усеченной формы аполипопротеина B (APO B-54.5). Дж. Гепатол .2000 Сентябрь 33 (3): 361-70. [Медлайн].
Tarugi P, Lonardo A, Ballarini G, et al. Жирная печень при гетерозиготной гипобеталипопротеинемии, вызванной новой укороченной формой аполипопротеина B. Гастроэнтерология . 1996 Октябрь 111 (4): 1125-33. [Медлайн].
Whitfield AJ, Barrett PH, Robertson K, et al. Дисфункция и стеатоз печени при семейной гипобеталипопротеинемии. Clin Chem . 2005 января, 51 (1): 266-9. [Медлайн]. [Полный текст].
Молодой SG. Недавний прогресс в понимании аполипопротеина B. Circulation . 1990 ноябрь 82 (5): 1574-94. [Медлайн].
Диета с низким содержанием холестерина | MHealth.org
Источник: Krames StayWell
Вашему организму необходим холестерин для создания новых клеток и выработки определенных гормонов. В крови 2 вида холестерина:
ЛПВП («хороший») холестерин. Это предотвращает накопление жировых отложений (бляшек) в артериях. Таким образом он защищает от сердечных заболеваний и инсульта.
ЛПНП («плохой») холестерин. Остается в вашем теле и прилипает к стенкам артерий. Со временем он может блокировать приток крови к сердцу и мозгу. Это может вызвать сердечный приступ или инсульт.
Холестерин в крови поступает из двух источников: холестерин в пище, которую вы едите, и холестерин, который вырабатывает ваша печень.Вам следует ограничить количество холестерина в своем рационе. Но холестерин, который вырабатывает ваше тело, имеет наибольший риск заболевания. А ваше тело вырабатывает больше холестерина, когда в вашем рационе много вредных жиров (насыщенных и трансжиров). Вы можете есть 2 вида жиров:
Хорошие жиры или ненасыщенные жиры (мононенасыщенные и полиненасыщенные). Они повышают уровень хорошего холестерина и понижают уровень плохого холестерина. Хорошие жиры содержатся в растительных маслах, таких как оливковое, подсолнечное, кукурузное и соевое масла, а также в орехах и семенах.
Плохие жиры или насыщенные жиры (включая продукты с высоким содержанием холестерина) и трансжиры. Они повышают риск заболевания. Они снижают уровень хорошего холестерина и повышают уровень плохого холестерина. Плохие жиры содержатся в продуктах животного происхождения, включая мясо, цельномолочные молочные продукты и масло. Некоторые растения также богаты вредными жирами (кокосовые орехи и пальмы). Трансжиры содержатся в твердых маргаринах. Они также присутствуют во многих фаст-фудах и коммерческой выпечке.В мягком маргарине, продаваемом в баках, меньше трансжиров, и его безопаснее использовать.
Высокий уровень холестерина в крови обычно возникает из-за диеты с высоким содержанием насыщенных жиров, а также отсутствия физической активности. В некоторых случаях генетика играет роль в повышении уровня холестерина. Приведенные ниже советы помогут вам сформировать здоровые привычки питания, которые помогут снизить уровень холестерина в крови.
Создайте диету с высоким содержанием хороших жиров и низким содержанием плохих жиров (и низким содержанием холестерина)
Следующие шаги помогут вам создать диету с высоким содержанием хороших и низким содержанием плохих жиров:
Поговорите со своим врачом перед тем, как начать диету с низким содержанием холестерина или программу похудания.
Научитесь читать этикетки с питанием и выбирать подходящие размеры порций.
При приготовлении пищи используйте ненасыщенные растительные масла растительного происхождения (подсолнечное, кукурузное, соевое, каноловое, арахисовое и оливковое масла).
Ограничьте содержание насыщенных жиров в продуктах животного происхождения, таких как мясо, молочные продукты (цельное молоко, сыр и мороженое), кожа птицы и яичные желтки. Растения с высоким содержанием насыщенных масел включают кокосовое масло, пальмовое масло и косточковое пальмовое масло.
Если вы едите мясо, выбирайте меньшие порции и нежирные куски, такие как круглые, мясные, вырезные или филейные.Ешьте больше постных блюд.
Заменяйте мясо рыбой не реже 2 раз в неделю. Рыба — важный источник ненасыщенных жиров, называемых жирными кислотами омега-3. Этот жир может снизить риск сердечных заболеваний.
Замените цельномолочные молочные продукты нежирными или обезжиренными продуктами. Попробуйте соевые продукты. Соя помогает снизить общий холестерин.
Дополните свой рацион защитными волокнами. Ешьте орехи, семена и цельнозерновые продукты, а не белый рис и хлеб.Эти продукты снижают уровень холестерина и триглицеридов. (Триглицериды — это еще один жир, содержащийся в крови.) Грецкие орехи — один из лучших источников омега-3 жирных кислот.
Ежедневно ешьте много свежих фруктов и овощей.
Ограничьте фаст-фуд и коммерческую выпечку. Считайте, что они содержат насыщенные жиры, если не указано иное.
Было ли это полезно?
да НетПоследний вопрос: Насколько уверенно вы заполняете медицинские формы самостоятельно?
Нисколько Маленький В некотором роде Немного Очень сильноСпасибо!
© 2000-2020 Компания StayWell, LLC.Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Начать поиск нового образования для пациентов>Холестерин и низкоуглеводные диеты: руководство — Diet Doctor
Автор, медицинское обследование от Холестерин является важным компонентом нашего организма, и, хотя есть четкие данные, показывающие связь между высоким уровнем холестерина в крови и повышенным риском сердечно-сосудистых заболеваний, неясно, всегда ли холестерин ассоциируется с повышенным риском сердечно-сосудистых заболеваний для всех.Читайте дальше, чтобы узнать, что такое холестерин, как его использует ваше тело, почему низкоуглеводные и кето-диеты могут привести к изменению уровня холестерина в крови, и следует ли вам беспокоиться, если ваш холестерин повышается при кето или низкоуглеводном образе жизни.
Начните БЕСПЛАТНУЮ 30-дневную пробную версию!
Получите вкусные рецепты, удивительные планы питания, видеокурсы, руководства по здоровью и советы по снижению веса от врачей, диетологов и других экспертов.
Присоединяйся сейчасОсновы: Что такое холестерин?
Холестерин — это восковидное вещество, необходимое для жизни всех животных, включая человека.Холестерин содержится практически в каждой клетке вашего тела и необходим для многих функций организма, в том числе:
- Целостность клеток: Холестерин, являясь неотъемлемой частью каждой клеточной мембраны в организме, необходим для поддержания структуры и текучести клеток.
- Синтез гормонов: Холестерин необходим для выработки стероидных гормонов, таких как эстроген, тестостерон, кортизол и других родственных гормонов, таких как витамин D3.
- Создание желчных кислот: Ваша печень превращает холестерин в желчные кислоты, которые помогают вам усваивать жиры и важные жирорастворимые витамины A, D, E и K.
- Образование миелина: Миелиновая оболочка, которая окружает и защищает нервные клетки, содержит большое количество холестерина.
Ваше тело вырабатывает большую часть холестерина, который содержится в вашем кровотоке. В основном он вырабатывается в печени.
Диетический холестерин, содержащийся в продуктах животного происхождения, таких как яйца, моллюски, сыр и субпродукты, составляет меньшую часть холестерина в крови.
В отличие от жира, который содержит девять калорий на грамм, холестерин не содержит калорий.Поскольку он присутствует в пищевых продуктах в очень небольших количествах, его измеряют в миллиграммах, а не в граммах. Большинство жирного мяса и цельномолочных молочных продуктов содержат лишь немного холестерина, тогда как некоторые моллюски и мясные субпродукты содержат много холестерина, но мало жира.
После многих лет рекомендаций выбрасывать яичные желтки и есть только белки, мы узнали, что употребление в пищу продуктов, богатых холестерином, не оказывает большого влияния на уровень холестерина в крови. Фактически, когда люди получают больше холестерина с пищей, печень обычно производит меньше, что приводит к стабильному холестерину в крови.
Как холестерин транспортируется в вашем организме?
Холестерин всасывается из пищеварительного тракта или вырабатывается печенью и циркулирует по кровотоку, где он может использоваться клетками по мере необходимости. Оставшийся холестерин затем возвращается в печень, где он превращается в желчные кислоты или используется для других целей.
Важно отметить, что холестерин сам по себе не перемещается по кровотоку. Как гидрофобное (водоотталкивающее) вещество, оно должно быть упаковано в липопротеины, чтобы перемещаться по кровотоку.
Думайте о липопротеинах как о лодке, необходимой для безопасного переноса холестерина через кровоток. Когда мы говорим об уровне холестерина в крови, мы имеем в виду количество холестерина, содержащегося в различных липопротеиновых частицах (что-то вроде количества пассажиров на лодке).
Помимо холестерина, эти липопротеиновые частицы также содержат специальные белки, называемые аполипопротеинами, триглицеридами и другими соединениями.
- Холестерин, упакованный в липопротеины, содержащие аполипопротеин B100 (обычно называемый Апо B), называется холестерином ЛПНП (липопротеины низкой плотности) или ХС-ЛПНП (в остальной части этого руководства используется более общий термин ЛПНП).
- Холестерин, упакованный в липопротеины, которые содержат аполипопротеин А, называется холестерином ЛПВП (липопротеины высокой плотности) или ХС-ЛПВП (в остальной части этого руководства обозначается более распространенным термином ЛПВП).
Несмотря на то, что мы все слышали, на самом деле не существует таких понятий, как «хороший» или «плохой» холестерин; есть только один тип холестерина. Ваши значения ЛПНП и ЛПВП относятся к тому, сколько холестерина содержится в частицах липопротеинов ЛПВП и ЛПНП. Фактически, один и тот же холестерин постоянно переносится между этими и другими типами липопротеинов, когда они проходят через кровоток.
ЛПНП часто называют «плохим» холестерином, потому что высокие уровни связаны с повышенным риском сердечных заболеваний. Напротив, ЛПВП часто называют «хорошим» холестерином, потому что низкие уровни ЛПВП связаны с повышенным риском для сердца. Кроме того, одна из основных функций ЛПВП — переносить холестерин обратно в печень, чтобы использовать его по мере необходимости или выводить с желчью.
Однако это слишком упрощенное представление о ЛПНП и ЛПВП, и оно игнорирует тот факт, что ЛПНП, вероятно, имеет важные полезные функции.Например, исследования показывают, что ЛПНП, помимо других ролей, играет важную роль в иммунной функции и реакции на повреждение.
Кроме того, это упрощенное мышление предполагает, что все ЛПНП одинаковы, что, по нашему мнению, не так. Это особенно верно, когда мы рассматриваем нарушение обмена веществ и его влияние на ЛПНП, а также роль окисленных ЛПНП.
Таким образом, ЛПНП не является «плохим» по своей природе, точно так же, как ЛПВП не является «хорошим» по своей сути. Но они могут играть в нашем организме хорошие и плохие роли, в зависимости от конкретной ситуации.
Что такое «нормальный» уровень холестерина?
Рекомендуемые целевые показатели холестерина незначительно различаются в зависимости от страны и учреждений здравоохранения. На веб-сайте Национального института здравоохранения США перечислены следующие оптимальные значения холестерина и триглицеридов для людей с низким риском сердечных заболеваний, измеренные после 9-12 часов голодания:
- Общий холестерин: <200 мг / дл (5,2 ммоль / л)
- Холестерин ЛПНП: <100 мг / дл (2.6 ммоль / л)
- Холестерин ЛПВП: > 40 мг / дл (1,0 ммоль / л) для мужчин,> 50 мг / дл (1,3 ммоль / л) для женщин
- Триглицериды: <150 мг / дл (1,7 ммоль / л)
Уровни ЛПНП> 160 мг / дл (4,1 ммоль / л) считаются высокими, а уровни 190 мг / дл (4,9 ммоль / л) и выше считаются очень высокими.
На уровень холестерина в крови могут влиять многие факторы, включая генетику, гормональные изменения, травмы и определенные состояния здоровья. Например, у людей с нелеченным гипотиреозом часто бывает повышенный уровень холестерина.
Диета человека также может влиять на уровень холестерина, иногда значительно.
Некоторые могут возразить, что, поскольку эти пороговые значения основаны на эпидемиологических исследованиях, они, вероятно, не применимы одинаково ко всем людям, независимо от их исходного метаболического здоровья и общего состояния здоровья. Например, есть данные, которые показывают, что люди с низким уровнем ЛПНП могут иметь сердечные приступы, а люди с высоким уровнем ЛПНП могут прожить долгую жизнь.
Дело в том, что уровни ЛПНП следует рассматривать как одну из многих переменных для оценки сердечно-сосудистого риска, используя индивидуальный метаболический статус и другие факторы риска для повышения или понижения оценки риска.
Как кето или низкоуглеводная диета влияет на уровень холестерина?
У некоторых людей, соблюдающих кето-диету или низкоуглеводную диету, общий холестерин в крови повышается незначительно, если вообще повышается. Некоторые даже испытывают падение холестерина ЛПНП после начала приема пищи с низким содержанием углеводов. Однако у других наблюдается повышение уровня холестерина как ЛПНП, так и ЛПВП. Или наблюдается повышение только холестерина ЛПВП, что приводит к улучшению соотношения ЛПНП / ЛПВП.
Повышение уровня холестерина при кето-диете или низкоуглеводной диете может быть связано с потерей веса.Хотя уровень холестерина часто снижается в течение первых 2-3 месяцев после похудания, в дальнейшем может наблюдаться повышение уровня холестерина, которое сохраняется до стабилизации веса. Как только потеря веса прекращается, уровень холестерина, как правило, снижается.
Следовательно, имеет смысл подождать, пока чей-то вес не станет стабильным в течение нескольких месяцев, прежде чем оценивать уровень холестерина.
По оценкам, от 5 до 25% людей — независимо от того, происходит ли потеря веса — холестерин ЛПНП значительно повышается в ответ на диету с очень низким содержанием углеводов, иногда на 200% и более.Многие из этих людей, похоже, принадлежат к группе, которую Дэйв Фельдман из Cholesterol Code называет гиперреакторами мышечной массы (LMHR). Эти часто здоровые люди иногда бывают шокированы, обнаружив, что их холестерин ЛПНП взлетел выше 200 мг / дл (5,2 ммоль / л) после перехода на кето.
Мы понимаем, что цитирование данных из блога не соответствует самым высоким научным стандартам. К сожалению, медицинской литературы в этой области не хватает, поэтому мы решили представить имеющиеся данные.Мы понимаем, что работа Дэйва не получила такого же внимания научного сообщества, как статьи, опубликованные в медицинских журналах.
Теория Фельдмана о гиперреагентах мышечной массы основана на экспериментах, которые он проводил над собой, и на данных, которые он собрал у сотен других низкоуглеводных людей, проводивших аналогичные эксперименты над собой.
Он утверждает, что более высокая потребность в энергии, меньшие запасы жира в организме и меньшие запасы гликогена в этих LMHR заставляют печень увеличивать производство липопротеиновых частиц, так что триглицериды (жир) могут транспортироваться в клетки для использования в качестве топлива.Поскольку холестерин перемещается вместе с триглицеридами, уровень холестерина в крови может повышаться, поскольку печень выкачивает больше липопротеинов, чтобы удовлетворить потребности организма в энергии.
На сегодняшний день липидологическое сообщество не поддержало теорию Дэйва или любую другую теорию гиперответчиков в этом отношении. Однако существуют и другие возможные объяснения.
Другая теория гласит, что более высокое потребление насыщенных жиров увеличивает абсорбцию холестерина, в то время как низкое состояние инсулина снижает активность рецепторов ЛПНП.Таким образом, сниженная активность рецепторов снижает количество ЛПНП, выводимых из кровотока и выводимых с желчью. В сочетании эти факторы могут значительно увеличить концентрацию циркулирующих ЛПНП.
Синтез и абсорбция холестерина — это сложные механизмы, на которые влияют питание, гены и другие факторы. Поэтому неудивительно, что меньшая часть людей, сидящих на низкоуглеводной диете, испытывает значительные изменения в уровне холестерина ЛПНП в крови, и, возможно, именно поэтому точный механизм остается неуловимым.
В целом, при кетогенной диете не происходит серьезных изменений липидов в сыворотке крови. Типичные результаты — стабильные уровни холестерина ЛПНП, снижение триглицеридов и повышение холестерина ЛПВП.
Стоит ли беспокоиться о повышении уровня холестерина при низкоуглеводной диете?
Это новая область исследований, которая в настоящее время вызывает много споров и неопределенностей.
Традиционные эксперты в области липидов и сердечных заболеваний с беспокойством смотрят на повышенный холестерин ЛПНП, поскольку он обычно отражает высокую концентрацию частиц ЛПНП (ЛПНП-П), циркулирующих в кровотоке.
Было обнаружено, что чрезмерное количество частиц ЛПНП связано с развитием атеросклероза, основной причины сердечных заболеваний. Известно, что при атеросклерозе частицы ЛПНП попадают в поврежденные стенки артерии и связаны с воспалительной реакцией. Со временем холестерин, кальций, лейкоциты и другие вещества накапливаются в этом месте, образуя бляшку. Многие, если не большинство, сердечные приступы и инсульты возникают, когда бляшка разрывается и образует сгусток, блокирующий артериальный кровоток.
Считается, что время, в течение которого артерии подвергаются воздействию высоких уровней частиц ЛПНП, играет важную роль в развитии атеросклероза. Более мелкие частицы ЛПНП обычно проводят в кровотоке больше времени, чем более крупные частицы, что делает их более легкими мишенями для окисления и включения в зубной налет. Более того, люди, у которых много мелких частиц ЛПНП, как правило, имеют низкий уровень холестерина ЛПВП и повышенные триглицериды, которые являются маркерами инсулинорезистентности и отражают повышенный риск сердечно-сосудистых заболеваний.
Хотя маленькие частицы ЛПНП могут быть особенно проблематичными, некоторые крупные исследования также обнаружили связь между высокими концентрациями крупных частиц ЛПНП и сердечными заболеваниями (хотя они не влияли на метаболическое здоровье или резистентность к инсулину).
Несмотря на эти связи между высокими концентрациями частиц ЛПНП и сердечными заболеваниями, исследования неизменно показывают, что кето-диеты помогают снизить многие факторы риска сердечных заболеваний у людей с диабетом и другими инсулинорезистентными состояниями.Конечно, это не исследования результатов, показывающие фактическое сокращение сердечных приступов, но таких исследований еще не существует. Но продемонстрированное улучшение факторов риска предполагает, что в конечном итоге мы можем увидеть такие положительные результаты.
Например, рандомизированное исследование 2009 года, сравнивающее диету с низким содержанием жиров и диету с очень низким содержанием углеводов у людей с метаболическим синдромом, показало, что диета с очень низким содержанием углеводов была более эффективной в улучшении многих маркеров сердечно-сосудистой системы, включая следующие:
- Уменьшение жировых отложений и абдоминального жира
- Снижение триглицеридов
- Повышение холестерина ЛПВП
- Уменьшение количества мелких частиц ЛПНП
- Пониженный уровень глюкозы в крови
- Пониженный уровень инсулина
- Повышение чувствительности к инсулину
Аналогичным образом, нерандомизированное исследование показало, что кетогенная диета снижает процент меньших ЛПНП и увеличивает ЛПНП большего размера.Это испытание также не показало значительного увеличения атеросклероза или накопления липидов в сонной артерии через два года, даже у гиперответчиков.
Тот факт, что так много факторов риска остаются стабильными или улучшаются при ограничении углеводов — даже при повышении уровня холестерина ЛПНП — демонстрирует важность отказа от рассмотрения какого-либо одного значения изолированно. Вместо этого, возможно, будет лучше взглянуть на тело как на целостную систему.
Известный липидолог и преподаватель липидов доктор Томас Дайспринг, однако, призывает к осторожности.В своей статье «Случай анонимных липидоголиков 291: может ли потеря веса ухудшить липиды?» он заявляет:
«Сторонники низкоуглеводных диет утверждают, что нет исследования, показывающего вред повышенного уровня холестерина ЛПНП и холестерина ЛПНП у пациентов, которые устранили или резко снизили свою резистентность к инсулину и маркеры воспаления за счет низкого потребления углеводов. Это правда, но они хотят игнорировать то, что нигде нет данных, свидетельствующих о том, что они являются исключением ».
Однако многие сторонники низкоуглеводной диеты возражают, что ни одно из исследований, показывающих связь между повышенным уровнем ЛПНП и сердечными заболеваниями, не проводилось у людей, соблюдающих кето или низкоуглеводную диету.
Дэйв Фельдман пытается собрать как можно больше данных о людях, имевших подобный опыт, и со временем они вполне могут предоставить ценную информацию. Если вы гиперответчик и хотели бы участвовать в его постоянном сборе данных, свяжитесь с ним, прокомментировав одно из его сообщений на www.cholesterolcode.com.
В настоящее время, поскольку нет никаких официальных исследований, посвященных этой реакции, у нас нет возможности предсказать, что произойдет в долгосрочной перспективе с людьми, которые получают очень высокий уровень холестерина ЛПНП на низкоуглеводной диете.
Пять способов снизить уровень ЛПНП при кето или низкоуглеводном образе жизни
Увеличился ли ваш холестерин на низкоуглеводной диете? Вы опасаетесь, что вам, возможно, придется отказаться от этого способа питания и его потенциальных преимуществ?
Вот пять способов снизить уровень общего холестерина и холестерина ЛПНП при сохранении кето или низкоуглеводного образа жизни. Попробуйте их в этом порядке.
1. Избегайте пуленепробиваемого кофе
«Пуленепробиваемый кофе» означает добавление в кофе масла, кокосового жира или масла MCT.Избегайте употребления большого количества жира, когда вы не голодны. Одно это иногда может нормализовать повышенный уровень холестерина.
2. Ешьте, только когда голодны
Ешьте только тогда, когда голодны, и подумайте о добавлении периодического голодания. Это может снизить уровень холестерина. Хотя большинство исследований прерывистого голодания и снижения ЛПНП основаны на низкокачественных наблюдательных исследованиях во время Рамадана, недавнее пилотное исследование ограниченного по времени приема пищи показало значительное снижение ЛПНП. Хотя нам нужно больше данных, это остается многообещающим вмешательством.
3. Ешьте продукты с повышенным содержанием ненасыщенных жиров вместо насыщенных
Продукты с высоким содержанием ненасыщенных жиров включают такие жиры, как оливковое масло, жирная рыба и авокадо. Замена источников насыщенных жиров этими продуктами может быть достаточной для снижения уровня холестерина ЛПНП.
Однако помните, что многие ненасыщенные масла подвергаются глубокой переработке. Как и в случае с едой, мы рекомендуем сосредоточиться на наименее обработанных маслах, таких как оливковое масло, масло макадамии и масло авокадо.
4. Ешьте кето-продукты, снижающие уровень ЛПНП
Эти низкоуглеводные растительные продукты могут несколько снизить уровень холестерина:
- Авокадо: Анализ 10 исследований показал, что регулярное употребление авокадо приводит к значительному снижению холестерина ЛПНП.
- Зеленые овощи: Темно-листовая зелень и овощи семейства крестоцветных связываются с желчными кислотами, которые выводятся как отходы, а не реабсорбируются в кишечнике, что в конечном итоге приводит к незначительному снижению уровня холестерина в крови. Чтобы добиться максимального эффекта, лучше приготовить зелень на пару, а не есть ее в сыром виде.
- Какао и темный шоколад: Помимо снижения уровня холестерина ЛПНП, какао и темный шоколад могут помочь защитить ЛПНП от окисления или повреждения. Чтобы избежать ненужного потребления сахара, вы можете выбрать шоколад, который содержит не менее 85% какао.
- Орехи и семена: Орехи и семена богаты клетчаткой и мононенасыщенными жирами, которые помогают снизить уровень холестерина. Один анализ 25 исследований показал, что употребление двух порций орехов в день снижает уровень холестерина ЛПНП в среднем на 7%.
5. Ешьте больше углеводов
Наконец, если шагов 1–4 недостаточно: подумайте, действительно ли вам нужно соблюдать строгую кето-диету по состоянию здоровья.
Если более умеренная или либеральная низкоуглеводная диета (например, 50–100 граммов углеводов в день) все еще работает для вас, она также может снизить уровень холестерина.Просто не забудьте выбрать необработанные источники углеводов (например, пшеничную муку или рафинированный сахар).
Бонус: K2
Это все еще спекулятивно, и пока нет высококачественных доказательств. Но употребление достаточного количества продуктов, содержащих витамин К2, может помочь снизить риск атеросклероза.
Витамин К существует в двух формах: К1 и К2. Витамин K1 содержится в растениях и участвует в свертывании крови. Напротив, витамин K2 содержится в основном в продуктах животного происхождения.
Точных доказательств пока нет, но употребление достаточного количества витамина K2 может помочь защитить здоровье сердца, удерживая кальций в костях и артериях.Лучшие источники витамина K2 — это печень, яйца, молочные продукты травяного откорма и курица.
Расширенное тестирование
Как упоминалось выше, иногда повышение холестерина ЛПНП носит временный характер, особенно во время похудания. Однако, если ваш уровень остается очень высоким, и особенно если у вас есть дополнительные факторы риска (семейный анамнез сердечных заболеваний, определенные генетические маркеры, диабет или если вы курите), вы можете захотеть провести расширенное тестирование.Это может дать более четкое представление о вашем профиле риска и состоянии здоровья по сравнению с обычным уровнем холестерина в крови:
- ЯМР-спектроскопия (ядерный магнитный резонанс): предоставляет подробную информацию о размерах и количестве ваших частиц ЛПНП и ЛПВП, а также оценку инсулинорезистентности, которая отражает ваш риск развития диабета.
- CAC сканирование (кальций коронарной артерии): измеряет накопление кальция в коронарных артериях с помощью компьютерной томографии для выявления ранних признаков сердечных заболеваний.
- Тест CIMT (Толщина интима-медиа сонной артерии): измеряет толщину внутреннего слоя сонной артерии для выявления атеросклероза и липидных отложений.
Рекомендуемые к просмотру и чтению
Видео
Дэйв Фельдман: Система холестериновой сетиДоктор Эндрю Менте: Диетический жир и сердечно-сосудистые заболевания
Сара Холлберг: ЛПНП на LCHF
Др.Питер Аттиа: Обычный наркотик на холестерине
Статьи
Доктор Питер Аттиа: Прямой наркотик от холестерина (часть 1 из 9)
Доктор Томас Дайспринг: Понимание всего липидного профиля
Холестерин Код: Вы гиперреагируете на мышечную массу?
Специальные диеты, которые могут помочь снизить уровень холестерина
Если у вас высокий уровень холестерина, вы, вероятно, слышали, насколько важна здоровая диета для его снижения.Хотя вы действительно хотите получать липопротеины высокой плотности (ЛПВП, или «хороший») холестерин из своего рациона, ваше тело на самом деле производит весь липопротеин низкой плотности (ЛПНП, или «плохой») холестерин, который ему нужен сам по себе. по данным Американской кардиологической ассоциации.
Но типичная западная диета наполнена источниками ЛПНП и триглицеридов, жиров, содержащихся в крови. Поэтому, если вы едите их слишком много, уровень холестерина может вырасти до нездорового уровня.
Конечно, есть и другие факторы, которые способствуют высокому холестерину, например, генетика.Но ваша диета находится под вашим контролем, и питательная диета с низким содержанием холестерина может иметь большое значение для вашего общего состояния здоровья.
«Ваша диета может иметь огромное значение для управления риском сердечных заболеваний», — объясняет Меган Портер, доктор медицинских наук, дипломированный инструктор по диабету из Портленда, штат Орегон. «Это также может помочь снизить высокий уровень холестерина или помочь поддерживать здоровый уровень холестерина на протяжении всей вашей жизни».
Доказано, что диеты помогают снизить уровень холестеринаСледующие ниже диеты не являются «диетами» в смысле ограничения приема пищи или постоянного голодания, а являются планами питания, в которых особое внимание уделяется определенным группам здорового питания, а не менее здоровым вариантам.Научные исследования также доказали, что они помогают снизить уровень холестерина.
Если вы хотите контролировать высокий уровень холестерина, подумайте о том, чтобы следовать одному из этих планов питания.
1. Средиземноморская диета«Эта диета изобилует минимально обработанными растительными продуктами [и] мононенасыщенными (здоровыми) жирами из оливкового масла, но меньше насыщенных жиров, мяса и молочных продуктов. Это также позволяет употреблять небольшое количество красного вина », — говорит Портер.
В обзоре исследований средиземноморской диеты, опубликованном в феврале 2019 года в журнале Circulation Research , говорится, что диета может помочь снизить уровень ЛПНП и повысить уровень ЛПВП.«Считается, что польза для здоровья сердца в основном связана с противовоспалительным действием диеты», — отмечает Портер.
Если вы хотите попробовать эту диету, сосредоточьтесь на свежих фруктах, овощах, орехах, бобах и цельнозерновых, с умеренным количеством морепродуктов, нежирного белка и молочных продуктов.
2. Диета DASHДиетические подходы к остановке гипертонии (DASH) диета предназначена для снижения высокого кровяного давления, а также может помочь снизить уровень холестерина. Она похожа на средиземноморскую диету в том, что в ней основное внимание уделяется фруктам, овощам, цельнозерновым продуктам, рыбе, птице и орехам, но также делается упор на сокращение потребления соли для снижения артериального давления.
Согласно исследованию, опубликованному в апреле 2019 года в журнале The American Journal of Preventive Medicine , соблюдение диеты DASH было связано с 40-процентным снижением риска сердечной недостаточности.
3. Диета TLCДиета терапевтического изменения образа жизни (TLC) была разработана Национальной образовательной программой по холестерину Национальных институтов здравоохранения для снижения уровня холестерина. «Это не только диета; Это комплексный подход к образу жизни, который включает конкретные рекомендации по питанию, контролю веса и повышенной физической активности », — поясняет Портер.
Диета TLC фокусируется на цельнозерновых, овощах, фруктах, молочных продуктах и ограниченном постном белке вместо продуктов с высоким содержанием насыщенных жиров, холестерина и общего жира, таких как обработанное мясо, выпечка и масло. «Было доказано, что диета TLC снижает уровень холестерина ЛПНП, триглицеридов, артериального давления и веса человека», — говорит Портер.
Поскольку средиземноморская диета, диета DASH и TLC схожи, ваш врач или диетолог может помочь вам решить, какая из них может быть наиболее полезной для вас.
4. Вегетарианская диетаВегетарианская диета основана на цельнозерновых, молочных продуктах, яйцах, фруктах, овощах, соевых продуктах и орехах без потребления мяса, птицы или морепродуктов. «Вегетарианская диета, если ее придерживаться в течение длительного периода, связана с широким спектром преимуществ для здоровья, включая снижение веса, снижение уровня холестерина и артериального давления», — говорит Портер.
Исследование, опубликованное в ноябре 2017 года в журнале Critical Reviews in Food Science and Nutrition , показало, что вегетарианская диета снижает уровень холестерина и снижает риск смерти от ишемической болезни сердца на 25 процентов.
5. Веганская диетаВеганская диета — это вегетарианская диета без всех продуктов животного происхождения, включая яйца, молочные продукты, желатин и сыворотку. «Вегетарианская диета связана с пользой для похудания в дополнение к снижению риска сердечных заболеваний, диабета 2 типа и [ранней] смерти», — говорит Портер.
Исследование, опубликованное в декабре 2018 года в журнале PLoS One , показало, что у веганов уровень ЛПНП и триглицеридов ниже, чем у людей, которые ели мясо.
Если вы хотите попробовать вегетарианскую или веганскую диету, с самого начала полезно проконсультироваться с диетологом.Они могут научить вас выбирать правильные сочетания продуктов, чтобы обеспечить достаточное количество белка, кальция и железа в вашем рационе.
Следование одной из этих здоровых диет — это изменение образа жизни, которое может помочь снизить уровень холестерина и помочь вам чувствовать себя более здоровым, оставаясь сытым и довольным.
Безопасность и эффективность чрезвычайно низкого уровня холестерина ЛПНП и его перспективы в управлении гиперлипидемией
Сообщалось, что риск сердечно-сосудистых заболеваний имеет линейную зависимость от уровней ЛПНП.Кроме того, рекомендуемая в настоящее время целевая цель ЛПНП 70 мг / дл не снижает риск сердечно-сосудистых заболеваний полностью, оставляя за собой некоторый остаточный риск. Предыдущие попытки максимально снизить уровни ЛПНП с помощью монотерапии статинами встретили разочарование из-за усиления побочных эффектов, связанных с лечением. Тем не менее, благодаря новым достижениям в клинической медицине, теперь стало возможным снизить уровни ЛПНП до 15 мг / дл, используя только моноклональные антитела PCSK9 или в комбинации со статинами.Разработка инклисирана, сайленсера siRNA, нацеленного на ген PCSK9, является шагом вперед в этих усилиях. Более того, различные исследования, направленные на снижение риска сердечно-сосудистых заболеваний и смертности за счет снижения уровня ЛПНП, продемонстрировали обнадеживающие результаты. Текущая задача состоит в том, чтобы изучить эту арену, чтобы при необходимости переопределить целевые уровни ЛПНП, чтобы избежать какого-либо неоптимального лечения. После тщательного поиска литературы в PubMed, Embase, Scopus и Google Scholar мы представляем эту статью, чтобы дать краткий обзор безопасности и эффективности снижения ЛПНП ниже текущей цели.
1. Введение
Гиперлипидемия всегда вызывала интерес из-за сопутствующего повышенного риска неблагоприятных сердечно-сосудистых событий. Ишемическая болезнь сердца, ведущая причина смерти в США с почти 400 000 смертей в год, тесно связана с гиперлипидемией [1]. Более того, обнаружено, что повышенный уровень ЛПНП положительно коррелирует с повышенным риском сердечно-сосудистых заболеваний. Таким образом, лечение гиперлипидемии играет решающую роль в ведении пациентов с ИБС или лиц с повышенным риском ИБС во всем мире.Около 73,5 миллионов взрослых в США имеют повышенный уровень холестерина ЛПНП [2]. Рекомендации Американского колледжа кардиологов / Американской кардиологической ассоциации (NCEP IV) рекомендуют назначать научно обоснованные дозы статинов независимо от уровня ЛПНП [3].
Интересно, что большинство врачей предпочитают лечение целевому показателю ЛПНП и считают 70 мг / дл подходящей целевой целью для людей с самым высоким риском сердечно-сосудистых заболеваний [4]. Однако, несмотря на достижение целевого уровня 70 мг / дл при высокоинтенсивной терапии статинами, существует остаточный риск сердечно-сосудистых заболеваний.Более того, нацеливание на уровни ЛПВП и ТГ для снижения этого остаточного риска оказалось бесполезным [5]. Между тем, недавняя доступность ингибиторов PCSK9 подтвердила дискуссию о дальнейшем снижении ЛПНП и вернула извечный вопрос: насколько низок на самом деле достаточно низок, чтобы свести риск сердечно-сосудистых заболеваний к минимуму?
2. Метаболизм ЛПНП и патофизиология атеросклероза
Уровень ЛПНП является единственным наиболее важным маркером атеросклероза (рис. 1). Нарушение метаболизма ЛПНП приводит к заболеванию коронарной артерии, которое часто приводит к летальному исходу, особенно у пациентов с диабетом.Было обнаружено, что не только повышенные уровни ЛПНП приводят к ишемической болезни сердца, но и изменения в составе также могут привести к тому же. Как мы все знаем, холестерин является неотъемлемой частью плазматической мембраны, и для поддержания структурной целостности и нормального функционирования клеток необходим минимальный уровень ЛПНП.
Развитие атеросклероза — действительно сложный процесс, в котором ЛПНП играет решающую роль. ЛПНП вызывает повреждение эндотелия, что способствует развитию и образованию жировых полос.Атеросклероз, наиболее важный фактор коронарного сосудистого заболевания, поражающий в основном артерии среднего и большого размера, характеризуется наличием измененных гладких мышц, пенистых клеток, эндотелиальных клеток, лейкоцитов и липидов в центре. С растущим пониманием воспалительного процесса и медиаторов, исследования показали, что липидное воспаление может быть краеугольным медиатором атеросклероза [6] (рис. 2). Наиболее вероятным местом образования бляшек являются области, которые испытывают низкий эндотелиальный стресс, а не области, испытывающие высокий стресс.Бляшки продолжают прорастать в просвет, и они испытывают все более высокую нагрузку по мере сужения диаметра просвета, что в конечном итоге способствует дестабилизации бляшки [7]. Атеросклероз можно предотвратить, изменив образ жизни, контролируя факторы риска, для которых контроль высокого уровня ЛПНП имеет первостепенное значение.
3. Обычно используемые препараты, снижающие уровень ЛПНП
Статины. Статины ингибируют фермент HMG-CoA редуктазу, фермент, регулирующий скорость биосинтеза холестерина [8].Статины снижают уровень холестерина ЛПНП и триглицеридов, при этом немного повышая уровень ЛПВП. Это стандарт лечения дислипидемии. Поражение печени, мышечные боли и повышенный риск сахарного диабета 2 типа — некоторые из побочных эффектов статинов, но польза от них перевешивает риски [9]. Они также предотвращают миграцию и пролиферацию SMC и препятствуют активации TNF-альфа, IL-1-бета и других интерлейкинов, которые играют активную роль в воспалении [8].
Эзетимиб. Это лекарство предотвращает всасывание желчной кислоты в тонком кишечнике, снижает ЛПНП, незначительно увеличивает ЛПВП и, в некоторой степени, снижает уровень триглицеридов.Однако эзетимиб может вызывать миалгию и боль в животе [10].
Ингибиторы ПЦСК-9. Пропротеин-конвертаза субтилизин / кексин типа 9 (PCSK9) вызывает деградацию рецепторов ЛПНП в печени. Алирокумаб и эволокумаб — это два моноклональных антитела, направленных против PCSK-9, и, таким образом, они предотвращают деградацию рецепторов ЛПНП в печени. Назофарингит, реакции в местах инъекций, гриппоподобные симптомы и болезненность мышц — это лишь некоторые из побочных эффектов, о которых сообщалось у пациентов, получавших алирокумаб [11].
Фибраты, смолы, связывающие желчные кислоты, и ниацин также используются для снижения уровня холестерина ЛПНП.
4. Историческая перспектива чрезвычайно низкого уровня ЛПНП
Лица с гипобеталипопротеинемией и мутацией PCSK9 унаследовали естественную защиту от ИБС. Это связано с низким уровнем ЛПНП и, как следствие, меньшей частотой атеросклероза и связанных с ним событий. Сообщалось, что пациенты с полным дефицитом PCSK9 имеют уровни LDL-C в диапазоне 15 мг / дл без каких-либо побочных эффектов от этих чрезвычайно низких уровней LDL [12].
Антропологические и исторические свидетельства показали, что почти 10 000 лет назад наши предки охотники-собиратели, которые в основном зависели от диеты, которая состояла в основном из орехов, фруктов, овощей и мяса диких животных, были свободны от атеросклероза со средним уровнем холестерина уровень 50–75 мг / дл. Только спустя 500 поколений, после аграрной революции, современные развитые люди в основном полагаются на обработанную пищу, рафинированный сахар и углеводы. Даже мясо, которое мы потребляем сегодня, получают от животных, которых кормят обработанными зернами и кукурузой, которые вызывают дефицит омега-3 жирных кислот в мясе.За этот короткий период произошли огромные изменения в наших диетических привычках, которых недостаточно для того, чтобы генетическая адаптация могла справиться с этой избыточной нагрузкой холестерина, и это привело к повышению среднего уровня холестерина в сыворотке примерно до 220–230 мг. / дл. Эти данные свидетельствуют о радикальных изменениях в нашем питании по сравнению с генетическими адаптациями, которые в некоторой степени ответственны за повышение уровня ЛПНП в сыворотке и увеличение частоты атеросклеротических заболеваний [13]. Кроме того, мы знаем о парадоксе Южной Азии, который означает, что люди из Южной Азии более склонны к развитию ИБС, несмотря на то, что уровень ЛПНП находится в пределах целевого.Таким образом, мы должны рассмотреть, поможет ли дальнейшее снижение уровня ЛПНП ниже существующего целевого уровня в снижении бремени атеросклероза и сердечно-сосудистых событий в этих случаях [14].
5. Что определяет низкий и чрезвычайно низкий уровень ЛПНП и предполагаемые преимущества и побочные эффекты
Уровень ХС ЛПНП менее 50 мг / дл считается низким, а уровень менее 20 мг / дл считается чрезвычайно низким. Было обнаружено, что интенсивная гиполипидемическая терапия останавливает прогрессирование атеросклероза по сравнению с умеренной гиполипидемической терапией.Он также уменьшает объем бляшки атеромы, как сообщалось в исследовании REVERSAL (Обращение атеросклероза с агрессивным снижением липидов) и ASTEROID (Исследование для оценки влияния розувастатина на бремя коронарной атеромы, полученное при внутрисосудистом ультразвуковом исследовании). Исследование SATURN (Исследование коронарной атеромы с помощью внутрисосудистого ультразвука: эффект розувастатина по сравнению с аторвастатином) также подтверждает это [15]. Уровень ЛПНП ниже 2,5 ммоль / л может вызвать регресс атеросклеротической бляшки. Аналогичным образом, в исследовании GLAGOV сообщается, что пациенты, получавшие эволокумаб на начальном этапе лечения статинами, продемонстрировали регрессию бляшек у большего числа пациентов по сравнению с плацебо (64.3% против 47,3%) после 76 недель терапии [16]. Ретроспективный анализ показал, что показатель кальция в коронарных артериях снижался при агрессивном снижении уровня ЛПНП [17].
Хотя интенсивное снижение уровня ЛПНП уменьшает размер бляшки, продолжаются дискуссии относительно его побочных эффектов. В нескольких предыдущих клинических испытаниях сообщалось об увеличении частоты нежелательных явлений, таких как геморрагический инсульт, деменция, депрессия, гематурия и рак с чрезвычайно низким уровнем холестерина ЛПНП. Dallas Heart Study (), популяционное исследование, растянувшееся на 15 лет, показало, что мутация PCSK9 связана со значительно низким уровнем ЛПНП.Люди с мутацией PCSK9 демонстрировали низкую заболеваемость ИБС (снижение на 88 процентов у черных и 47 процентов у белых) без увеличения геморрагического инсульта или рака. У человека с полным отсутствием PCSK9 уровень ЛПНП составляет около 15 мг / дл, и не было сообщений о каких-либо побочных эффектах [18]. Сам мозг содержит 25% общего холестерина, и он необходим для поддержания его сложной нейронной цепи. Гематоэнцефалический барьер непроницаем для циркулирующего холестерина. Этот факт означает, что регуляция холестерина в головном мозге не похожа на регуляцию экстрацеребрального холестерина.Таким образом, уровень холестерина вне мозга не должен влиять на работу мозга, поскольку эти два пула холестерина различны. На первый взгляд целевой уровень ЛПНП менее 70 мг / дл может показаться заметно низким, но его убедительность может быть подтверждена физиологическим обоснованием того, что мы рождаемся с уровнем ЛПНП 30-40 мг / дл, и при этом время, развитие мозга находится на пике. Безопасность низкого уровня ЛПНП была подтверждена Ray et al. Они сообщили, что снижение уровня ЛПНП до уровня новорожденного безопасно, а также полезно для снижения риска стенокардии, инфаркта миокарда, цереброваскулярных нарушений и общей смертности [19].Это могут быть уровни, к которым люди по своей природе адаптированы, и уровни, которые решаются достичь [14]. Человеческий мозг является наиболее богатым холестерином органом, но, в отличие от других периферических органов, человеческий мозг в первую очередь зависит от синтеза холестерина de novo, а не от холестерина периферической плазмы [20]. Эти доказательства приводят к гипотезе о том, что снижение уровня ЛПНП в плазме не повлияет на нормальную функцию мозга.
6. Почему сейчас обсуждается крайне низкий или низкий уровень ЛПНП
Большинство исследований статинов показали снижение относительного риска в среднем на 31%, что означает, что 69% относительного риска все еще присутствует.Несмотря на широкое использование статинов, сердечно-сосудистые заболевания и инсульты являются причиной 25% смертей во всем мире. Безусловно, необходимо устранить этот остаточный риск. Метаанализ, проведенный участниками исследований по лечению холестерина (CTT), показал, что снижение уровня холестерина ЛПНП на 1 ммоль на литр приводит к последовательному снижению риска основных сердечно-сосудистых событий на 20-25%, а также общего снижение смертности на 12% [21]. Исследование PROVE IT-TIMI отметило остаточный сердечно-сосудистый риск 22.4%, несмотря на снижение ХС ЛПНП до 62 мг / дл. Этот остаточный риск оценивался в различных исследованиях путем модуляции уровней ЛПВП и ТГ, но показал неутешительные результаты. Однако в последнее время ингибиторы PCSK9 становятся многообещающей альтернативой для достижения уровня ЛПНП даже ниже целевого. Монотерапия статинами активирует PCSK9 в среднем на 25–35% вместе с рецепторами ЛПНП в гепатоцитах, что уравновешивает положительные эффекты статинов. Таким образом, ингибиторы PCSK9 также могут смягчить внутренний уравновешивающий эффект статинов при применении в комбинации [22].Однако дилемма, которая продолжает беспокоить врачей, заключается в том, насколько агрессивно нужно лечить ЛПНП. После недавнего объединенного анализа 14 исследований, проведенного Robinson et al. которые показали безопасность и эффективность алирокумаба в достижении низкого уровня ЛПНП даже ниже 15 мг / дл, эта тема набирает обороты [23].
7. Исследования показали многообещающие результаты чрезвычайно низкого уровня ЛПНП / низкого уровня ЛПНП и безопасности
Многие пилотные испытания, направленные на установление эффектов ниже рекомендованных уровней ЛПНП, показали обнадеживающие результаты (Таблица 1).Исследование TNT было проведено для изучения влияния очень низких уровней ХС-ЛПНП на основные сердечно-сосудистые события по сравнению с относительно более высокими уровнями ХС-ЛПНП. Исследование показало весьма значимое снижение частоты серьезных сердечно-сосудистых событий с понижением уровня холестерина ЛПНП () со снижением на 22 процента комбинированной сердечно-сосудистой конечной точки (включая ишемическую болезнь сердца, нефатальный ИМ, остановку сердца после реанимации и снижение 20% случаев сердечной смерти с более низким уровнем ЛПНП) [24].Кроме того, не увеличились ужасные побочные эффекты очень низкого уровня ХС-ЛПНП, такие как мышечные боли, геморрагический инсульт и смерть от рака. В IMPROVE-IT (Международное испытание улучшенного снижения результатов: эффективность виторина) 18 144 участникам с острым коронарным синдромом были случайным образом назначены симвастатин (40 мг) плюс эзетимиб (10 мг) или симвастатин (40 мг) плюс плацебо. Через семь лет частота комбинированной сердечно-сосудистой смерти, серьезных коронарных событий (нефатальный инфаркт миокарда, нестабильная стенокардия или коронарная реваскуляризация) или нефатального инсульта была значительно ниже в группе симвастатин плюс эзетимиб (32.7% против 34,7%). Это наблюдалось у тех, у кого исходный уровень ЛПНП был значительно ниже текущего целевого уровня ЛПНП [25]. В исследовании 2007 года статины были прописаны группе пациентов с ХС ЛПНП менее 60 мг / дл, у которых также были другие сопутствующие заболевания, такие как сахарный диабет или ишемическая болезнь сердца. После периода наблюдения 2,0 +/- 1,4 года было обнаружено, что статины улучшали выживаемость не только у пациентов, принимавших их на исходном уровне (HR, 0,58; 95% ДИ, 0,38-0,88), но и у пациентов с ХС ЛПНП ниже 40 мг / дл.Даже пациенты без ишемической болезни сердца показали более высокую выживаемость. Однако не было повышенного риска повышения уровня трансаминаз, злокачественных новообразований или рабдомиолиза [26].
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
PVS: правастатин, RSV: розувастатин, AVS: аторвастатин, EZE: эзетимибе, алум-мА -MAb: эволокумаб, MACE: серьезное неблагоприятное сердечное событие. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
В исследовании JUPITER сравнивались клинические исходы и побочные эффекты у пациентов, получавших розувастатин, у которых уровень ХС-ЛПНП был ниже 50 мг / дл, и у пациентов, у которых этого не произошло. Исследование показало снижение количества серьезных сердечно-сосудистых событий на 65% среди тех, у кого уровень ХС-ЛПНП <50 мг / дл, и на 44% для остальной когорты. Аналогичным образом, смертность от всех причин снизилась на 46% среди пациентов, достигших уровня ХС ЛПНП <50 мг / дл, и на 20% среди остальных пациентов. Однако у пациентов с ХС-ЛПНП <30 мг / дл был также более высокий уровень нежелательных явлений, включая диабет, гепатобилиарные нарушения и бессонницу [27].Исследование SPARCL (Предотвращение инсульта путем агрессивного снижения уровня холестерина), проведенное на пациентах с инсультом или транзиторной ишемической атакой при приеме аторвастатина 80 мг, показало, что статин снижает вероятность инсульта у этих групп пациентов, но увеличивает частоту геморрагического инсульта [28]. . Напротив, другое исследование, проведенное среди субъектов с инфарктом миокарда в анамнезе, которые лечились либо 80 мг симвастатина в рамках интенсивной терапии статинами, либо 20 мг симвастатина, не показало никаких различий в отношении геморрагического инсульта после среднего периода наблюдения в 6 раз. .7 лет (стандартное отклонение 1,5 года). Однако случаи миопатии были зарегистрированы в большем количестве среди пользователей симвастатина в дозе 80 мг [29]. Робинсон и др. оценили безопасность алирокумаба. Они описали уровни LDL-C как низкие, как 15 мг / дл, и не сообщили о каких-либо неблагоприятных нейрокогнитивных событиях, хотя незначительное увеличение заболеваемости катарактой, по-видимому, было больше в группе, достигшей уровня LDL-C <25 мг / дл [23 ]. В том же духе Sabatine et al. не сообщали о значительном увеличении побочных реакций при очень низком уровне ХС ЛПНП.Кроме того, исследование по профилактике рака простаты показало, что низкий уровень холестерина связан со снижением риска рака простаты высокой степени [30]. Ретроспективное обсервационное исследование, проведенное в Квебеке, Канада, на пациентах, госпитализированных с острым инфарктом миокарда, показало, что использование высоких доз статинов может быть связано со значительным снижением заболеваемости раком [31]. Дополнительное исследование PROVE IT-TIMI 22, в котором изучались 80 мг аторвастатина по сравнению с 40 мг правастатина, также доказало, что достижение уровня ХС-ЛПНП ниже ожидаемого уровня (от 80 до 100 мг / дл) не связано с увеличением нежелательных явлений [32].
Мета-анализ Boekholdt et al. сообщили о повышенном риске геморрагического инсульта у людей с очень низким уровнем ЛПНП по сравнению с умеренно низким уровнем. Однако абсолютное число было низким, и поэтому статистической мощности было недостаточно, чтобы сделать однозначный вывод. Более того, они считали, что значительно более низкий риск цереброваскулярных событий перевешивает вероятность геморрагического инсульта [33]. Фаза 3 исследования Evolocumab не показала увеличения побочных эффектов, несмотря на средний уровень ЛПНП 26–36 мг / дл в течение 12 недель [34].Самые последние данные о безопасности и эффективности низких ЛПНП получены в исследовании FOURIER. Они показали значительное снижение ЛПНП от исходного значения 92 мг / дл до 30 мг / дл при применении эволокумаба. Что наиболее важно, произошло значительное снижение риска серьезных сердечно-сосудистых событий без какого-либо значительного роста нежелательных явлений. Они сообщили о 17% снижении смертности от сердечно-сосудистых заболеваний, инфаркта миокарда и инсульта при снижении ЛПНП до 43 мг / дл, в то время как дальнейшее снижение уровней ЛПНП до 22 мг / дл снизило риск до 20%.Кроме того, они сообщили о постоянных клинических улучшениях на единицу снижения ЛПНП [35]. Апостериорный анализ 10 исследований ODYSSEY, сравнивающих алирокумаб с контролем, показал, что низкий уровень ХС-ЛПНП был связан с более низкой частотой серьезных сердечно-сосудистых событий без значительного увеличения побочных реакций, возникающих при лечении [19].
Совсем недавно предварительный анализ безопасности IMPROVE-IT с участием 15 281 пациента показал, что пациенты () с уровнем ЛПНП ниже 30 мг / дл не имели увеличения нежелательных явлений в течение шести лет наблюдения [36].
8. Будущие направления и текущие исследования
Широко поддерживаются низкие и чрезвычайно низкие уровни ХС-ЛПНП; однако многие выразили обеспокоенность по поводу их долгосрочных последствий, которые до сих пор остаются неизученными. Тайна преимуществ и недостатков длительного воздействия фармакологически индуцированных низких уровней ЛПНП должна быть раскрыта.
Общим выводом среди исследований по снижению ЛПНП был временной лаг между началом снижения ЛПНП и появлением полных клинических преимуществ в отношении снижения риска, что представляло собой еще один пробел в лучшем понимании связи между снижением ХС-ЛПНП и сердечно-сосудистыми заболеваниями. сокращение рисков.
Снижение уровня ЛПНП до очень низкого уровня с помощью монотерапии статинами вызывает у некоторых пациентов проблемы с безопасностью. Хотя появление ингибиторов PCSK9, похоже, решило проблему, экономическая эффективность лечения ингибиторами PCSK9 остается под вопросом. Иммуногенные эффекты ингибиторов PCSK9, варьирующие от умеренных реакций в месте инъекции до анафилаксии и потери лекарственной эффективности, требуют дальнейшего изучения. Недавно проведенное исследование SPIRE показало антитела против мышиного компонента бокоцизумаба у 15–20% пациентов, а нейтрализующие антитела к лекарственным препаратам были обнаружены только у 1.3% пациентов, принимающих алирокумаб [37]. Плохая приверженность к лечению из-за множественных инъекций — еще одна проблема с моноклональными антителами PCSK9.
Терапевтическая стратегия, включающая малую (21-25 п.н.) интерферирующую РНК (siRNA), нацеленную на PCSK9, привлекла наше внимание в недавнем прошлом. Инклисиран, новый терапевтический препарат, который ингибирует PCSK9 посредством РНК-интерференции, показал обнадеживающие результаты в среднем снижении ЛПНП на 51% при приеме только двух доз в течение 9 месяцев. Это было исследовано в клиническом исследовании 2 фазы ORION-1.Результат этого испытания обнадеживает, поскольку простота использования этого препарата будет иметь большое значение, поскольку для этого потребуется всего одна или две инъекции в течение периода от шести месяцев до одного года [38]. Тем не менее, влияние на сердечно-сосудистые исходы в ORION-4 еще предстоит изучить. Ни в одном из исследований до сих пор не упоминалась продолжительность лечения ингибиторами PCSK9, необходимая для поддержания снижения риска.
Вакцины против PCSK9 на основе пептидов тестируются на мышах, которые предположительно обладают потенциалом для более длительного контроля уровня ЛПНП [39].
Несколько текущих исследований направлены на расширение наших знаний о безопасности низких ЛПНП и снижении сердечно-сосудистого риска. В ODYSSEY OUTCOMES, плацебо-контролируемом исследовании фазы 3, 18600 пациентов, перенесших инфаркт миокарда, были рандомизированы в группу алирокумаба или плацебо. Он намерен сравнить эффекты алирокумаба и плацебо на возникновение сердечно-сосудистых событий в течение 64 месяцев. ODYSSEY APPRISE — это многострановое многоцентровое исследование фазы 3, направленное на изучение безопасности алирокумаба у пациентов с тяжелой гиперхолестеринемией в течение 30 месяцев.TAUSSIG — еще одно продолжающееся исследование, предназначенное для оценки долгосрочной безопасности, переносимости и эффективности эволокумаба у пациентов с тяжелой гиперхолестеринемией. Между тем, PACMAN-AMI оценивает влияние ингибирования PCSK9 на морфологию коронарной бляшки у пациентов с острым инфарктом миокарда.
9. Заключение
Таким образом, остаточный риск, несмотря на достижение текущих целевых уровней ЛПНП, должен быть устранен. Хотя клинические преимущества снижения ЛПНП хорошо известны, их долгосрочные последствия все еще исследуются.Многие испытания, проведенные в прошлом, были успешными в снижении уровня ЛПНП ниже целевого с последующим снижением риска сердечно-сосудистых заболеваний. Хотя имеется достаточно доказательств того, что низкий уровень ЛПНП действительно защищает от остаточного риска сердечно-сосудистых заболеваний, также было проведено несколько исследований, в которых утверждалось, что увеличивается количество побочных эффектов с низким и чрезвычайно низким уровнем ЛПНП. Тем не менее, мы должны дождаться результатов продолжающихся испытаний, чтобы дать окончательный ответ о долгосрочном эффекте снижения текущего целевого уровня ЛПНП.
Конфликт интересов
Авторы заявляют об отсутствии конфликта интересов.
Холестерин: определение, нормальный и высокий уровни + Как снизить
Холестерин играет ключевую роль в организме — он помогает вырабатывать гормоны и балансирует питательные вещества. Но слишком много холестерина может заблокировать артерии, привести к сердечным заболеваниям и множеству других проблем. Читайте дальше, чтобы узнать о здоровом уровне холестерина и о том, какие изменения в образе жизни и диете могут помочь вам его снизить.
Что такое холестерин?Холестерин — это тип липидов (стерол), используемых для построения клеточных мембран, гормонов и витамина D.Вы получаете холестерин из различных продуктов животного происхождения, таких как яйца, мясо, масло и цельномолочные молочные продукты. Этот жир часто называют «плохим парнем», поскольку многие люди во всем мире борются с высоким уровнем холестерина в крови. Но низкий уровень холестерина может быть не менее проблематичным, хотя и гораздо реже.
Холестерин чрезвычайно важен для вашего тела. Фактически, у человека есть более 100 генов, которые влияют на выработку, движение и распад холестерина [1, 2].
Правильно сбалансированный уровень холестерина жизненно важен для всасывания питательных веществ с пищей , уровни гормонов , репродуктивное здоровье , жидкость и соль баланс , а также для вашего кальция статуса . В коре надпочечников , холестерин расщепляется на прегненолон , , который используется для выработки всех половых гормонов [1, 2].
Более того, холестерин помогает клеткам общаться и переносить различные важные молекулы внутрь и из клеток. Без него не обошлось бы ни одной клетке вашего тела [1].
Большая часть холестерина вырабатывается в печени и кишечнике, а меньшее количество — в других органах [3].
Отправной точкой для его производства в организме является ланостерин.В среднем люди производят 10 мг холестерина в день на 1 кг массы тела, но это очень индивидуально и зависит от многих факторов. Если вы едите продукты с высоким содержанием холестерина, в организме должно вырабатываться меньше [1, 3].
У большинства людей холестерин ассоциируется только с негативными последствиями для здоровья. И это правда, что , хотя определенное количество холестерина жизненно важно для вашего здоровья , высокий уровень может быть очень опасным .
Высокий холестерин — распространенная проблема — в основном из-за нездорового питания или образа жизни, хотя генетические факторы также могут играть большую роль. Высокий уровень холестерина может увеличить риск сердечных заболеваний из-за закупорки артерий [1].
Важно отметить, что вопрос не только в том, высокий ли у вас холестерин в целом. Не весь холестерин создается одинаково, ЛПНП является более опасным или «плохим» типом. С другой стороны, ЛПВП обычно защищает. Их соотношение может быть намного важнее уровня общего холестерина.
Измерение холестерина
Общий холестерин измеряется в так называемой липидной панели .Панель обычно рассматривает 4 параметра (маркера) [4]:
Каждый человек старше 45 лет должен получить панель липидов. Людям в возрасте до 45 лет, но с семейным анамнезом сердечных заболеваний, диабета или хронического заболевания почек, следует пройти обследование раньше [5].
Если вы подвержены более высокому риску сердечных заболеваний, ваш врач, вероятно, захочет отслеживать не только эти маркеры (проверьте тесты, такие как ApoB, Lp (a) и частицы LDL). Но для большинства обычная липидная панель — отличное место, чтобы начать заботиться о здоровье своего сердца!
Х-ЛПНП, Х-ЛПВП и ЛПОНП-CХолестерин, обнаруженный в крови, связан в частицы, называемые липопротеинами.Вы можете думать о липопротеинах как о транспортных средствах, а о холестерине как о пассажирах. Эти липопротеины различаются по плотности (размеру носителя), на основании чего можно выделить три основных типа холестерина:
- HDL-холестерин (холестерин липопротеидов высокой плотности), известный как «хороший» холестерин
- LDL-cholesterol (low- холестерин липопротеинов плотности), известный как «плохой» холестерин
- ЛПОНП-холестерин (холестерин липопротеинов очень низкой плотности), также «плохой» холестерин
Общий холестерин — это сумма этих трех типов холестерина в организме.Изменение любого из этих холестеринов повлияет на общий показатель холестерина.
В целом , ЛПНП и ЛПВП работают вместе для поддержания уровня холестерина. ЛПНП доставляют холестерин из печени в органы, которые его используют. ЛПВП собирает неиспользованный холестерин из органов и возвращает его в печень (и надпочечники) для повторного использования или утилизации [6].
HDL-холестерин известен как «хороший» холестерин, потому что частицы HDL уносят холестерин для утилизации. С другой стороны, холестерин ЛПНП считается «плохим» холестерином, потому что частицы ЛПНП откладывают его в тканях, таких как артерии.Кроме того, менее обсуждаемые ЛПОНП могут расщепляться на ХС ЛПНП, что может закупорить артерии [7, 8, 9].
Нормальный диапазон
Общий холестерин
Нормальный диапазон общего холестерина составляет между 100 и 200 мг / дл [10, 11].
LDL-CНа основании Национальной образовательной программы по холестерину (NCEP) уровни LDL-холестерина классифицируются как:
- Оптимальный: <100 мг / дл (2,59 ммоль / л)
- Почти оптимальный: 100 -129 мг / дл (2.59-3,37 ммоль / л)
- Пограничный высокий: 130-159 мг / дл (3,37-4,12 ммоль / л)
- Высокий: 160-189 мг / дл (4,15-4,90 ммоль / л)
- Очень высокий:> 189 мг / дл (4,90 ммоль / л)
Подробнее о ХС-ЛПНП здесь.
HDL-CУровни HDL-C можно классифицировать следующим образом [12, 10]:
- Высокий риск: <40 мг / дл (1,0 ммоль / л) для мужчин или <50 мг / дл ( 1,3 ммоль / л) для женщин
- Средний риск: 40-50 мг / дл (1,0-1,3 ммоль / л) для мужчин и 50-59 мг / дл (1.3-1,5 ммоль / л) для женщин
- Низкий риск:> 60 мг / дл (1,55 ммоль / л)
Подробнее о ХС-ЛПВП здесь.
Высокий уровень холестерина
Незначительное и временное повышение уровня холестерина обычно не является проблемой. С другой стороны, постоянно повышенный уровень холестерина может быть опасен.
Уровни выше > 240 мг / дл считаются очень высокими [1, 13].
Указанные ниже причины обычно связаны с высоким уровнем холестерина. Проконсультируйтесь со своим врачом или другим медицинским работником, чтобы поставить точный диагноз.Ваш врач интерпретирует ваши результаты с учетом вашей истории болезни, симптомов и других результатов анализов.
Что увеличивает холестерин?
Диеты с высоким содержанием калорий и жиров
Диета, возможно, является самым большим и наиболее значительным фактором повышения уровня холестерина для большинства людей. Диета играет решающую роль в балансе холестерина. Высокий уровень насыщенных жиров может резко повысить уровень холестерина в крови . Это увеличение усугубляется ожирением [1].
В организме есть множество защитных механизмов, предотвращающих резкое повышение уровня холестерина. Риск для здоровья из-за высокого уровня холестерина развился через много лет, чтобы развиться , и является результатом постоянного употребления в пищу продуктов с высоким содержанием жиров [1].
Основными источниками холестерина являются яйца , молочные продукты , и мясо . Подсчитано, что 24,6% общего количества холестерина, потребляемого в рационе США, поступает из яиц. Курица и говядина составляют 12,5% и 11% соответственно [14].
Пока неясно, может ли холестерин из рациона вызывать сердечные заболевания. Согласно большому метаанализу (40 исследований и 362 тыс. Пациентов), возможно, нет. В США по-прежнему не рекомендуется употреблять более 300 мг холестерина в день [15, 16].
В других странах, таких как Австралия, Канада , Корея , и Индия , , нет ограничений на холестерин , , но только на насыщенные и трансжиры , , что, вероятно, намного опаснее [ 15, 16].
Ожирение
Уровни холестерина обычно выше у людей с избыточным весом и ожирением [17].
Отсутствие физических упражнений
Исследования обнаружили связь между отсутствием физической активности и повышенным уровнем общего холестерина, в частности «плохого» холестерина [18].
Алкоголь
Употребление алкоголя может повысить уровень общего холестерина, в основном за счет повышения холестерина ЛПВП [19].
Снижение активности щитовидной железы
Снижение активности щитовидной железы (гипотиреоз) также может повышать уровень холестерина [10, 20].
Функция щитовидной железы контролирует различные аспекты нашего метаболизма. Даже в пределах нормального диапазона значений тиреотропного гормона (ТТГ) исследования показали линейное увеличение общего холестерина, ХС-ЛПНП и триглицеридов с увеличением ТТГ [20].
Лекарства
Многие препараты могут повышать уровень холестерина, в том числе [21, 22]:
- Кортикостероиды
- Водные пилюли (диуретики)
- Бета-блокаторы
- Антипсихотики
- Противосудорожные препараты
- Анаболические стероиды
- Продукты, богатые клетчаткой: ячмень, овес, рисовые отруби [47, 48, 49, 50, 51, 52, 53, 54, 55]
- Орехи, например грецкие орехи и орехи макадамия [56, 57, 58, 59, 60, 61]
- Бета-глюканы [62, 63, 64, 65]
- Глюкоманнан [66, 67, 68, 69, 70]
- Растительные стеролы [39, 40, 41]
- Красный дрожжевой рис [71, 72, 73]
- Подорожник светлый [74, 75, 76]
- Зеленый чай [77, 78, 79]
- Берберин [80, 81]
- Черная смородина масло [82, 83]
- Кэроб [84, 85]
- Льняное семя [86, 87, 88]
- Авокадо [89, 90, 91]
- Пробиотические продукты, содержащие штаммов Lactobacillus [92]
- Витамин C [93]
- Серьезное заболевание, травма или операция — уровни постепенно повышаются во время выздоровления [94, 95].
- Бактериальные, вирусные или паразитарные инфекции [94, 96]
- Недоедание (низкобелковые диеты) [97]
- Нарушение всасывания при таких состояниях, как целиакия [98]
- Анемия (дефицит железа) [99]
- Сверхактивная щитовидная железа (гипертиреоз) [20]
- Заболевание печени [100, 101]
- Рак [94, 102]
- Редкие генетические нарушения [103, 104]
- Статины, препараты, используемые для снижения холестерина, в редких случаях могут снизить уровень холестерина ниже нормы [105, 106].
Семейная гиперхолестеринемия — это наследственное заболевание, вызываемое мутациями в нескольких генах, включая те, которые вызывают [23]:
Она вызывает проблемы с очисткой ЛПНП [23].
У некоторых людей снижена активность генов, расщепляющих холестерин (переносчики ABC). Это может повысить уровень холестерина и снизить реакцию на лечение холестерина [24].
Кроме того, ваши варианты аполипопротеина E (APOE) могут иметь большое влияние на уровень холестерина и триглицеридов, помимо влияния на риск болезни Альцгеймера. APOE помогает транспортировать жиры в крови. Хорошо функционирующий APOE снижает уровень холестерина, снижает риск сердечных заболеваний, поддерживает здоровье мозга и уменьшает чрезмерное воспаление.
Как снизить уровень холестеринаСамое важное — это поработать со своим врачом, чтобы выяснить, что вызывает у вас высокий уровень холестерина, и вылечить любые основные заболевания.
Если у вас высокий уровень холестерина и вы подвержены повышенному риску сердечных заболеваний, ваш врач может назначить лекарства, такие как статины. Статины уменьшают количество холестерина, производимого печенью, увеличивают захват ЛПНП в печени и повышают холестерин ЛПВП [25, 26].
Обсудите дополнительные изменения образа жизни, указанные ниже, со своим врачом.Ни одну из этих стратегий никогда не следует применять вместо того, что рекомендует или предписывает ваш врач!
Диета
Придерживайтесь здоровой, сбалансированной диеты с низким содержанием насыщенных жиров и обработанных углеводов [27, 28, 29]. Помните, что не существует универсальной диеты. Вам нужно будет поэкспериментировать со здоровым питанием, следить за своими лабораторными исследованиями и реакциями, а также проконсультироваться с врачом (особенно если вы принимаете лекарства по рецепту).
Средиземноморская диета
Средиземноморская диета — хороший пример здоровой диеты, богатой мононенасыщенными жирами.В его состав входит много фруктов и овощей, жирная рыба, оливковое масло и орехи. Исследования показали, что он помогает снизить уровень холестерина и снизить риск сердечных заболеваний [30, 31, 32, 33].
Диета DASH
Диета DASH — это еще один тип диеты, который может помочь снизить уровень холестерина [34, 35]. Эта диета используется для снижения артериального давления. DASH, как и средиземноморская диета, богат овощами, фруктами, нежирным мясом, орехами и бобами. В нем много клетчатки и мало жира.
Диета Шага 2
Диета Шага 2 Американской кардиологической ассоциации, которая состоит из увеличения количества рыбы, овощей, фруктов и нежирных молочных продуктов при одновременном снижении потребления соли и алкоголя, снижает общий холестерин.Эта диета также снижает уровень ЛПНП до 20% [36, 37, 38].
Растительные стеролы
Ешьте больше продуктов с высоким содержанием растительных стеролов (холестерина, вырабатываемого растениями), включая орехи, семена и бобовые. Растительные стеролы конкурируют с холестерином за абсорбцию в кишечнике, что снижает уровень холестерина [39, 40, 41, 42].
Образ жизни
Снижение веса
Если у вас избыточный вес, похудание может помочь снизить общий уровень холестерина [17, 27].
В исследовании (DB-RCT) с участием 384 человек потеря веса вызвала снижение уровня общего холестерина на 25–30 мг / дл [43].
Регулярные упражнения
Регулярно выполняйте упражнения. Найдите занятие, которое вам нравится, которым вы можете заниматься регулярно (несколько раз в неделю), например бег трусцой, ходьба, плавание или тренировки с отягощениями [36, 27].
Метаанализ 51 исследования с участием 4700 взрослых показал, что аэробных упражнений , таких как бег трусцой, бег и езда на велосипеде повышают уровень ЛПВП на 4,6% и снижают уровень ЛПНП на 5% [44].
Бросить курить
Исследование, сравнивающее курящих и некурящих женщин, показало, что у курильщиков уровень общего холестерина был выше (197 мг / дл против189,1 мг / дл) и имели более низкие уровни ЛПВП (45 мг / дл против 52,1 мг / дл) [45].
Ограничьте употребление алкоголя и кофе
Не преувеличивайте с алкоголем. Алкоголь может повысить уровень ЛПВП и общего холестерина [19]. Хотя увеличение ЛПВП обычно считается полезным, чрезмерное употребление алкоголя имеет множество негативных последствий для здоровья. Обсудите употребление алкоголя со своим врачом.
Одно исследование показывает, что ежедневное употребление кофе может немного повысить уровень холестерина [46]. Попробуйте заменить немного кофе зеленым чаем.
Добавки
Обсудите с врачом следующие продукты и добавки. Исследования показали, что они могут помочь снизить уровень холестерина:
Помните, всегда говорите со своим врачом перед приемом любых добавок, потому что они могут повлиять на ваше состояние здоровья или ваше лечение / лекарства!
Низкий уровень холестерина
Низкий уровень холестерина может сигнализировать о проблеме со здоровьем.
Указанные ниже причины обычно связаны с низким уровнем холестерина. Проконсультируйтесь со своим врачом или другим медицинским работником, чтобы поставить точный диагноз. Ваш врач интерпретирует ваши результаты с учетом вашей истории болезни, симптомов и других результатов анализов.
Они могут снизить уровень холестерина:

 ),
),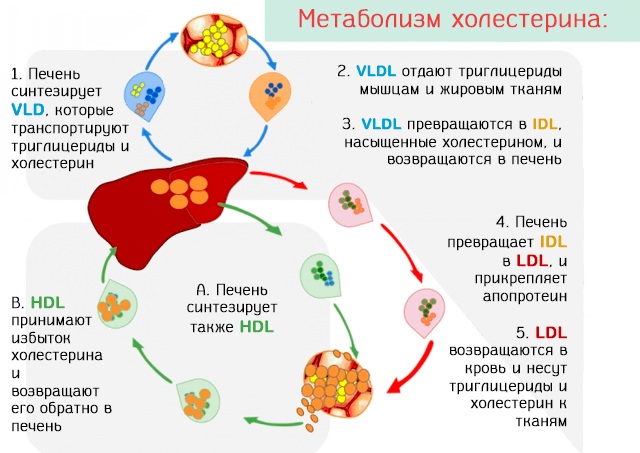 При этом нутрициологи утверждают, что холестерин, входящий в состав мяса и яиц, не столь опасен, сколь колбасные изделия и сало.
При этом нутрициологи утверждают, что холестерин, входящий в состав мяса и яиц, не столь опасен, сколь колбасные изделия и сало. Серьёзные интоксикации или инфекционные процессы, осложнённые туберкулёзом, сепсисом или циррозом, могут вызвать дефицит холестерина.
Серьёзные интоксикации или инфекционные процессы, осложнённые туберкулёзом, сепсисом или циррозом, могут вызвать дефицит холестерина.